Introducción
La osteoporosis es una enfermedad metabólica ósea crónica, caracterizada por una disminución progresiva de la densidad mineral ósea (DMO) y alteraciones en la microarquitectura ósea, lo que lleva a una mayor fragilidad del hueso y un riesgo significativamente elevado de fracturas. Es la principal causa de fracturas en mujeres postmenopáusicas y en hombres mayores, representando una carga importante para los sistemas de salud a nivel mundial debido a sus complicaciones y el impacto en la calidad de vida de los pacientes.
Epidemiología
A nivel mundial, se estima que alrededor de 200 millones de personas padecen osteoporosis. El riesgo de sufrir una fractura osteoporótica es del 40-50% en mujeres y del 13-22% en hombres mayores de 50 años. Las fracturas de cadera son las más graves, con una mortalidad asociada de hasta el 20% en el primer año y una discapacidad significativa en el 50% de los sobrevivientes.
Fisiopatología y Remodelado Óseo
El remodelado óseo es un proceso dinámico que involucra la resorción del hueso antiguo por los osteoclastos y la formación de nuevo hueso por los osteoblastos. En condiciones normales, este proceso está finamente regulado, manteniendo el equilibrio entre la resorción y la formación ósea. Sin embargo, en la osteoporosis, este equilibrio se altera, favoreciendo la resorción sobre la formación. Esto puede estar influenciado por diversos factores hormonales, genéticos y ambientales.
- Papel de los estrógenos: Los estrógenos tienen un efecto protector sobre el hueso al inhibir la actividad de los osteoclastos. En la postmenopausia, la disminución de los niveles de estrógenos acelera la pérdida ósea.
- Vitamina D y metabolismo del calcio: La vitamina D es crucial para la absorción intestinal de calcio y su deficiencia contribuye a la hipocalcemia, estimulando la secreción de hormona paratiroidea (PTH), lo que aumenta la resorción ósea.
- Factores genéticos: Las variantes en genes relacionados con el metabolismo óseo, como el gen receptor de vitamina D (VDR) y el gen receptor de estrógeno, se han asociado con un riesgo elevado de osteoporosis.
Diagnóstico de la Osteoporosis
El diagnóstico precoz es clave para prevenir fracturas. La evaluación de la DMO mediante la absorciometría dual de rayos X (DEXA) es el método estándar. El T-score derivado de esta prueba compara la densidad ósea del paciente con la de un adulto joven sano del mismo sexo.
T-score:
- Normal: > -1.0
- Osteopenia: Entre -1.0 y -2.5
- Osteoporosis: ≤ -2.5
- Osteoporosis severa: ≤ -2.5 con una o más fracturas por fragilidad
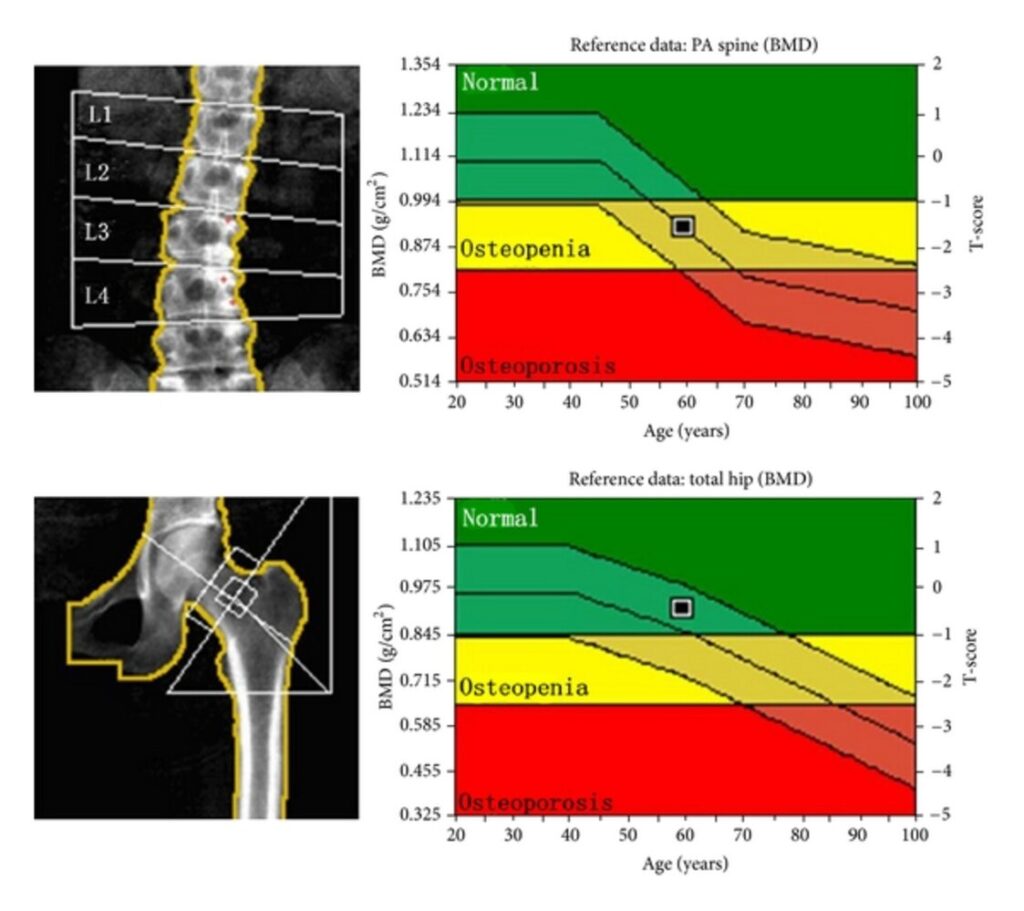
Abstiometría de rayos X de doble energía (DXA) de una paciente de 59 años
Las puntuaciones T son -1,6 para la columna lumbar (imagen superior) y -0,5 para el cuello femoral (imagen inferior). El gráfico indica los valores de la puntuación T para la osteopenia (-1 a -2,5) y la osteoporosis (≤ -2,5); dado que la puntuación T más baja se utiliza para la categorización diagnóstica, este paciente cumple con los criterios de osteopenia.
DMO: puntuación T de densidad
mineral ósea: diferencia en las desviaciones estándar entre la DMO del paciente y la DMO de una media de referencia de una mujer adulta joven
T-score y Z-score
El T-score y el Z-score son dos valores utilizados en la evaluación de la densidad mineral ósea (DMO), especialmente en estudios como la densitometría ósea (DEXA). Ambos son importantes para diagnosticar la osteoporosis y otras condiciones relacionadas con la salud ósea, pero tienen diferentes interpretaciones y usos.
T-Score
El T-score como ya se hizo mencion compara la densidad ósea de una persona con la de un adulto joven sano del mismo sexo y etnia, generalmente entre los 20 y 30 años, que es la edad en la que se alcanza la máxima densidad ósea (pico de masa ósea).
Aplicación: El T-score es útil principalmente para mujeres postmenopáusicas y hombres mayores de 50 años, ya que indica la pérdida ósea relacionada con la edad y el riesgo de fracturas.
Z-Score
El Z-score compara la densidad ósea de una persona con la de otras personas del mismo sexo, edad y etnia. Este valor muestra si la densidad ósea está por encima o por debajo del promedio esperado para la edad de la persona.
- Uso clínico: Es más útil en poblaciones jóvenes, como mujeres premenopáusicas, hombres menores de 50 años y niños, donde los factores de pérdida ósea relacionados con la edad no son predominantes.
Interpretación:
- Un Z-score < -2.0 sugiere que la densidad ósea está por debajo de lo esperado para la edad, lo que indica la necesidad de una evaluación para causas secundarias de pérdida ósea (como enfermedades o condiciones metabólicas).
Aplicación: El Z-score ayuda a identificar si existen condiciones subyacentes que afecten la salud ósea en personas jóvenes, donde la pérdida ósea significativa puede ser anormal y señalar causas secundarias (por ejemplo, trastornos endocrinos, malnutrición, medicamentos).
Resumen de diferencias clave
- T-score: Compara la densidad ósea con la de un adulto joven sano, se usa para diagnosticar osteoporosis en adultos mayores.
- Z-score: Compara la densidad ósea con la de personas de la misma edad y sexo, es útil para evaluar problemas óseos en personas más jóvenes o casos especiales.
Ambos valores son importantes en la evaluación integral de la salud ósea, pero cada uno tiene un propósito y población objetivo específicos.
Evaluación Integral del Paciente
Además de la medición de la DMO, es esencial realizar una evaluación clínica completa que incluya:
- Historia clínica detallada: Incluyendo factores de riesgo modificables (dieta, estilo de vida) y no modificables (edad, antecedentes familiares, menopausia precoz).
- Pruebas de laboratorio: Para identificar causas secundarias de osteoporosis, como hipertiroidismo, hiperparatiroidismo, deficiencia de vitamina D, insuficiencia renal o enfermedades inflamatorias crónicas.
- Herramientas de evaluación de riesgo: La herramienta FRAX (Fracture Risk Assessment Tool) es útil para calcular el riesgo a 10 años de fractura osteoporótica mayor y de cadera, integrando factores clínicos y la DMO.
Herramienta FRAX (Fracture Risk Assessment Tool)
La herramienta FRAX (Fracture Risk Assessment Tool) es una herramienta validada que se utiliza para estimar el riesgo a 10 años de fracturas osteoporóticas mayores (columna vertebral, cadera, muñeca y hombro) y de fractura de cadera en pacientes. Fue desarrollada por la Organización Mundial de la Salud (OMS) y está disponible en versiones adaptadas para diferentes países, incluyendo México.
¿Cómo se aplica la herramienta FRAX en México?
La herramienta FRAX está diseñada para tener en cuenta factores clínicos y epidemiológicos específicos de cada región o país. Para México, se ha desarrollado una versión ajustada con datos de la población mexicana, lo que la hace más precisa y relevante para los profesionales de la salud en ese contexto.
Factores que evalúa el FRAX:
- Edad
- Sexo
- Peso y altura (para calcular el IMC)
- Fracturas previas (antecedentes personales de fracturas por fragilidad)
- Fractura de cadera en un familiar de primer grado
- Tabaquismo actual
- Consumo de alcohol (más de 3 unidades al día)
- Uso prolongado de glucocorticoides
- Artritis reumatoide
- Otras causas de osteoporosis secundaria
- Densidad mineral ósea (opcional)
Interpretación del resultado
- El FRAX proporciona dos resultados clave: el riesgo a 10 años de sufrir una fractura osteoporótica mayor y el riesgo a 10 años de sufrir una fractura de cadera.
- Estos resultados se expresan en porcentaje. El valor obtenido puede ayudar a los médicos a tomar decisiones sobre la necesidad de intervención, ya sea mediante tratamiento farmacológico o medidas preventivas.
Umbrales de intervención en México
Aunque no existe un umbral único y absoluto que determine el inicio del tratamiento en todos los casos, las guías clínicas y los expertos suelen considerar los siguientes puntos de referencia:
- Fractura osteoporótica mayor ≥ 20%: indica un alto riesgo, y se recomienda una evaluación exhaustiva para considerar el tratamiento farmacológico.
- Fractura de cadera ≥ 3%: se considera un umbral elevado para intervención.
¿Quiénes deben usar el FRAX en México?
El FRAX es particularmente útil para:
- Mujeres postmenopáusicas y hombres mayores de 50 años con factores de riesgo para osteoporosis.
- Pacientes con antecedentes de fracturas previas.
- Personas que utilizan medicamentos que afectan la densidad ósea, como los glucocorticoides.
- Pacientes con enfermedades crónicas que aumentan el riesgo de osteoporosis (como artritis reumatoide o enfermedades inflamatorias).
Ventajas del uso del FRAX en México
- Adaptación local: La herramienta está ajustada con datos epidemiológicos de la población mexicana, lo que la hace más relevante y precisa para los pacientes en México.
- Estimación sin densitometría: Aunque el FRAX puede incluir datos de densidad ósea, es posible realizar una estimación sin tener acceso a una densitometría ósea (DEXA), lo que facilita su uso en áreas donde no esté disponible esta tecnología.
- Prevención y tratamiento individualizado: Ayuda a los médicos a identificar pacientes con alto riesgo de fracturas y a tomar decisiones sobre el inicio de tratamiento farmacológico o la implementación de medidas preventivas.
Limitaciones
- El FRAX no incluye ciertos factores de riesgo importantes, como la tasa de caídas, la deficiencia de vitamina D o el uso de ciertos medicamentos, que también influyen en el riesgo de fracturas.
- En pacientes muy jóvenes (menores de 40 años) o mayores de 90 años, el uso del FRAX puede no ser tan preciso.
La herramienta FRAX adaptada a México es una valiosa herramienta para estimar el riesgo de fracturas osteoporóticas y de cadera en la población adulta mayor. Permite a los médicos tomar decisiones más informadas sobre la prevención y el tratamiento de la osteoporosis, reduciendo el riesgo de complicaciones graves como las fracturas.
Factores de Riesgo Clave para el Desarrollo de Osteoporosis
El riesgo de osteoporosis y fracturas aumenta con la presencia de ciertos factores predisponentes, entre los que se destacan:
- Edad avanzada: La pérdida ósea se acelera con el envejecimiento.
- Sexo femenino: Las mujeres, especialmente postmenopáusicas, tienen mayor riesgo debido a la disminución de estrógenos.
- Historia familiar: Antecedentes de osteoporosis o fracturas en familiares de primer grado.
- Menopausia temprana: Ooforectomía o menopausia antes de los 45 años.
- Uso prolongado de glucocorticoides: Asociado a pérdida ósea rápida.
- Tabaquismo y consumo excesivo de alcohol: Ambos contribuyen al deterioro óseo.
Tratamiento de la Osteoporosis
El tratamiento debe ser individualizado, basado en el riesgo de fracturas del paciente, la DMO y la presencia de comorbilidades. Las estrategias de manejo incluyen tanto medidas farmacológicas como no farmacológicas.
Terapias farmacológicas:
- Bifosfonatos: Son el tratamiento de primera línea. Disminuyen la actividad osteoclástica, reduciendo la resorción ósea. Los más utilizados incluyen alendronato, risedronato y ácido zoledrónico.
- Denosumab: Un anticuerpo monoclonal que inhibe RANKL, bloqueando la diferenciación de los osteoclastos. Se utiliza en pacientes que no toleran los bifosfonatos o tienen contraindicaciones.
- Terapia hormonal: Indicada en mujeres con menopausia precoz o que presentan síntomas vasomotores intensos. Sin embargo, debe usarse con precaución debido a sus riesgos cardiovasculares y de cáncer de mama.
- Moduladores selectivos de los receptores de estrógenos (SERMs): Como el raloxifeno, que actúa como un agonista sobre el hueso, mejorando la densidad ósea y reduciendo el riesgo de fracturas vertebrales.
- Teriparatida: Un análogo de la hormona paratiroidea que estimula la formación ósea. Es indicado en pacientes con osteoporosis severa o con múltiples fracturas.
- Romosozumab: Un anticuerpo monoclonal que inhibe la esclerostina, estimulando la formación ósea.
Intervenciones no farmacológicas:
- Suplementación de calcio y vitamina D: Es esencial para optimizar el metabolismo óseo. La dosis recomendada de calcio es de 1000-1200 mg/día y de vitamina D de 800-1000 UI/día.
- Ejercicio físico regular: El ejercicio de carga y de resistencia (caminar, levantamiento de pesas) ayuda a mantener o aumentar la densidad ósea, además de mejorar el equilibrio y reducir el riesgo de caídas.
- Modificación del estilo de vida: Incluir una dieta rica en calcio, evitar el consumo de tabaco y alcohol, y mantener un peso corporal adecuado son esenciales en la prevención de la osteoporosis.
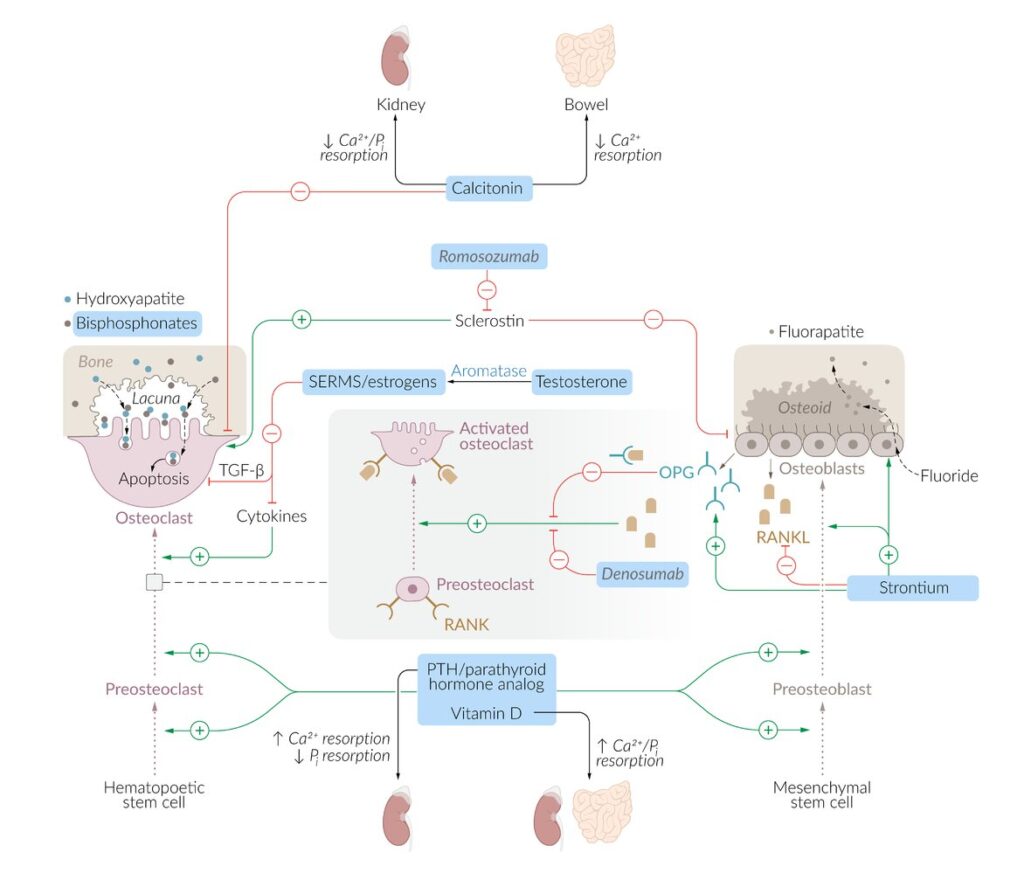
– Calcitonina: inhibe la actividad de los osteoclastos y reduce la resorción renal y gastrointestinal del calcio
– Romosozumab: un anticuerpo monoclonal que se une a la esclerostina, promoviendo la formación ósea e inhibiendo la resorción ósea
– Moduladores selectivos de los receptores de estrógenos (SERM; p. ej., raloxifeno) y estrógenos: suprimen los mediadores químicos (p. ej., citocinas, TGFb), lo que resulta en la inhibición de la resorción ósea de los osteoclastos y promueve la apoptosis
de los osteoclastos
– Bifosfonatos (alendronato, risedronato): inhiben la actividad de los osteoclastos y, por tanto, la resorción
ósea
– Inhibidores de RANKL (denosumab): se unen a RANKL, evitando que active los osteoclastos a través del receptor
RANK
– Estroncio: activa los osteoblastos y estimula los osteoclastos para producir osteoprotegerina (OPG), que inhibe la unión
de RANK-RANKL
– PTH/análogos paratiroideos (teriparatida): promueven tanto la actividad de los osteoblastos como de los osteoclastos, pero con el resultado neto de un aumento de la masa
ósea
– Vitamina D: aumenta la absorción de calcio y fosfato del tracto gastrointestinal
Prevención de Fracturas
- Prevención de caídas: La mayoría de las fracturas en personas con osteoporosis son causadas por caídas. Medidas como mejorar la iluminación en el hogar, eliminar obstáculos y utilizar ayudas para la marcha en personas con problemas de equilibrio son esenciales.
- Protección de la cadera: El uso de dispositivos de protección de cadera puede ser útil en pacientes de alto riesgo, como aquellos que han tenido caídas previas o fracturas.
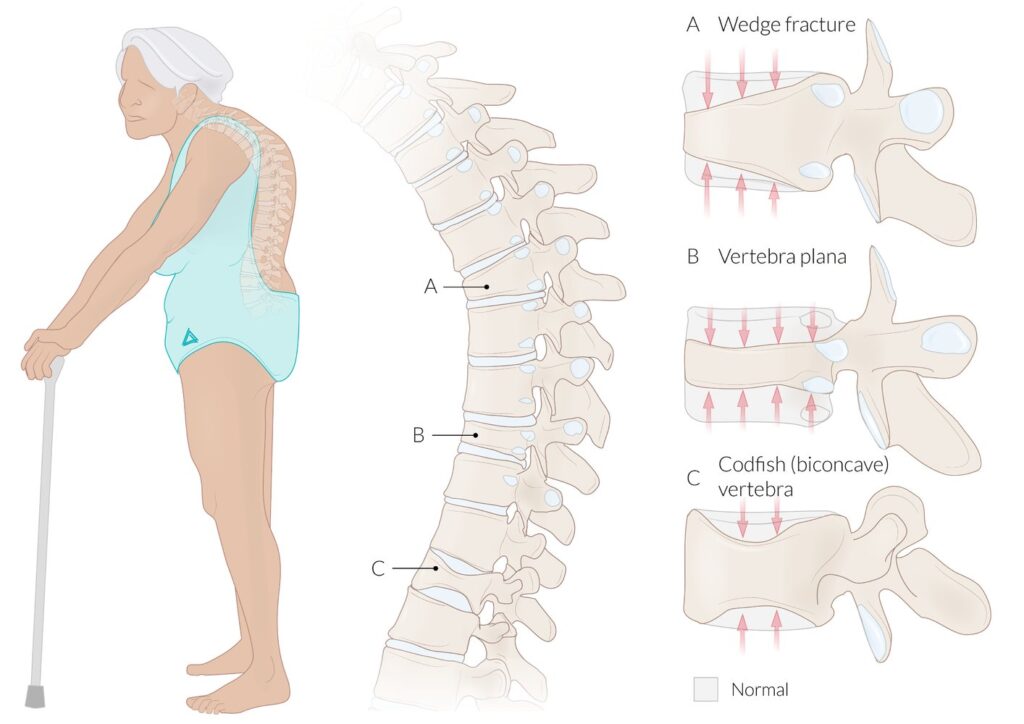
(A) Fractura en cuña: se caracteriza por una pérdida de altura, predominantemente de la parte anterior del cuerpo vertebral. Las fracturas en cuña son comunes en las personas con osteoporosis y pueden provocar una deformidad cifótica de la columna vertebral (gibbus) si se ven afectadas varias vértebras.
(B) Vértebra plana: fractura por compresión avanzada en la que se produce una pérdida de altura de todo el cuerpo vertebral, tanto anterior como posterior. La vértebra plana también se conoce como panqueque o vértebra de moneda en el borde.
(C) Vértebra de bacalao: se caracteriza por la pérdida de altura de la parte central del cuerpo vertebral, lo que resulta en un cuerpo vertebral bicóncavo que se asemeja a las vértebras de los peces.
Conclusión
La osteoporosis es una enfermedad altamente prevalente que puede llevar a discapacidades graves si no se diagnostica y trata a tiempo. Los avances en el entendimiento de la fisiopatología han permitido el desarrollo de tratamientos efectivos para prevenir la pérdida ósea y reducir el riesgo de fracturas. El manejo integral, que incluye tanto intervenciones farmacológicas como modificaciones en el estilo de vida, es clave para mejorar la calidad de vida de los pacientes y prevenir las complicaciones a largo plazo. Los médicos deben estar atentos a los factores de riesgo, realizar cribados adecuados y personalizar el tratamiento según las necesidades de cada paciente.
Día Mundial de la Osteoporosis

Cada 20 de octubre, el mundo se une para concienciar sobre la osteoporosis, una enfermedad silenciosa que debilita los huesos y aumenta el riesgo de fracturas. Este día nos recuerda la importancia de mantener una salud ósea fuerte a lo largo de la vida.
DíaMundialDeLaOsteoporosis #CuidaTusHuesos #SaludÓsea
La prevención es clave: una alimentación rica en calcio y vitamina D, el ejercicio físico regular y chequeos médicos son pasos esenciales para mantener nuestros huesos fuertes y saludables. La osteoporosis afecta a millones de personas en todo el mundo, pero con un estilo de vida saludable, podemos reducir su impacto y mejorar la calidad de vida de quienes la padecen.
Hagamos un compromiso con nuestros huesos, por nosotros y por las generaciones futuras. ¡La prevención comienza hoy!
Enlaces y referencias
- Organización Mundial de la Salud (OMS)
Technical Report on Assessment of Osteoporosis at the Primary Health Care Level - National Osteoporosis Foundation (NOF)
Clinician’s Guide to Prevention and Treatment of Osteoporosis - International Osteoporosis Foundation (IOF)
Osteoporosis: Burden, health care provision and opportunities in the Latin American region - American Association of Clinical Endocrinologists (AACE)
Clinical Practice Guidelines for the Diagnosis and Treatment of Postmenopausal Osteoporosis - National Institute for Health and Care Excellence (NICE)
Osteoporosis: Assessing the Risk of Fragility Fracture (NICE Guidelines CG146) - Journal of Bone and Mineral Research (JBMR)
Management of Osteoporosis in Postmenopausal Women: The 2020 Position Statement of The North American Menopause Society - The Lancet
Osteoporosis Series: Current Approaches in Diagnosis, Risk Assessment, and Management - Cochrane Library
Calcium and Vitamin D Supplementation for the Prevention of Fractures in Postmenopausal Women - Endocrine Society
Osteoporosis in Men: An Endocrine Society Clinical Practice Guideline




