El síndrome coronario agudo (SCA) incluye: Angina inestable, síndrome coronario agudo sin elevación del segmento ST (SCASEST) y el síndrome coronario agudo con elevación del segmento ST (SCACEST).
La angina inestable y el SCASEST suceden tras la ruptura, fisura o erosión de una placa ateroesclerótica coronaria con posterior formación de un trombo no oclusivo.
Los SCASEST pueden ocurrir por fenómenos embólicos, vasoespasmo o disección coronaria, siendo clasificados en este caso como infartos de tipo 2 (desequilibrio entre el aporte y la demanda de oxígeno).
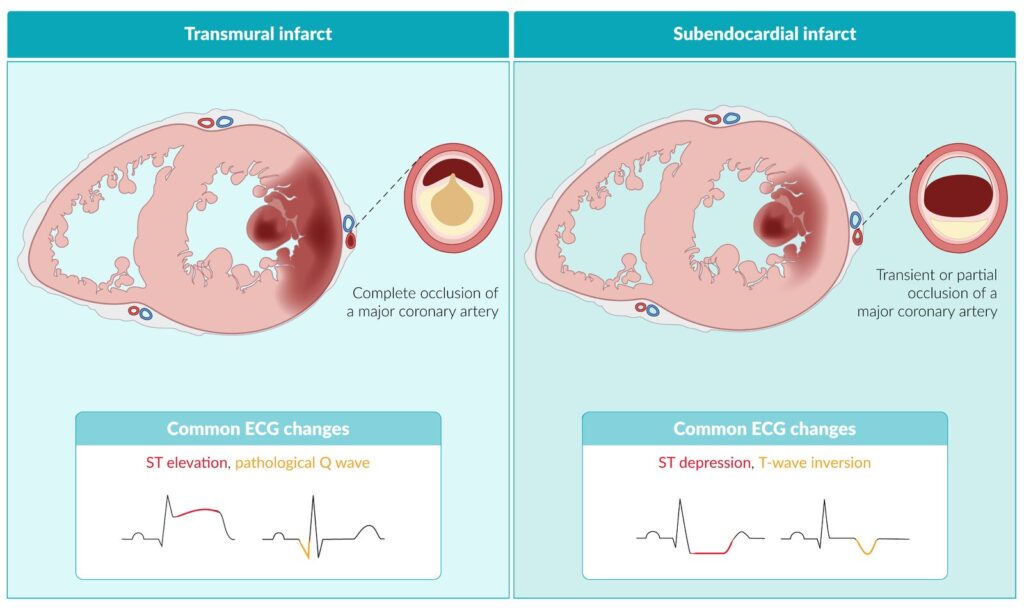
El SCACEST acontece tras la rotura de una placa aterosclerótica que se complica con oclusión coronaria total (infarto de miocardio tipo 1). Menos del 10% de los casos de SCACEST ocurre en ausencia de estenosis coronaria, empleándose entonces el término MINOCA (infarto agudo de miocardio sin lesiones coronarias obstructivas). Las principales etiologías son la miocarditis y el síndrome de Takotsubo.
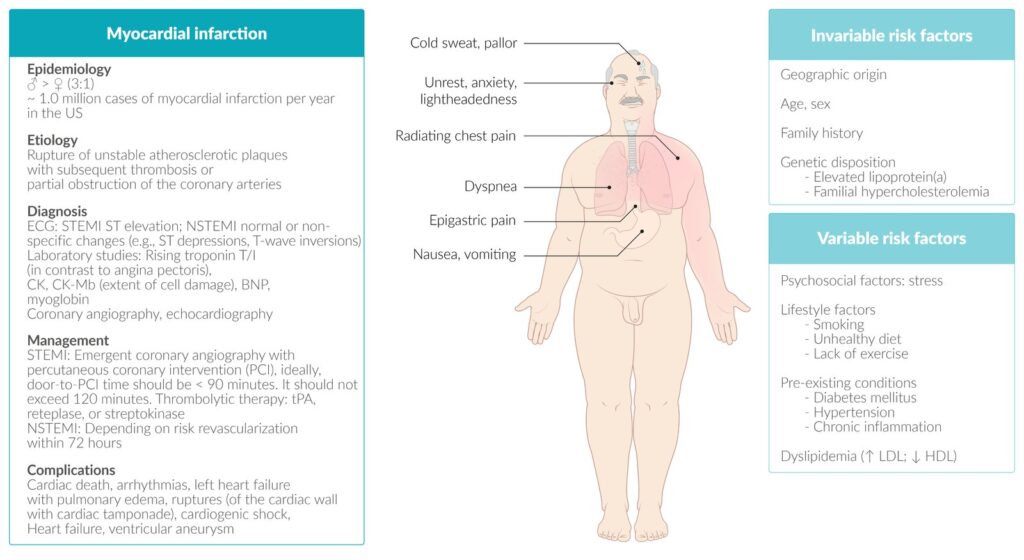
Los factores de riesgo del SCA se clasifican en no modificables (edad, sexo, historia familiar) y modificables (hipertensión arterial, tabaquismo, hipercolesterolemia, diabetes mellitus, obesidad, sedentarismo).
Manifestaciones clínicas
El dolor de los SCA es retroesternal y se irradia al cuello, mandíbula o al brazo izquierdo; puede haber disnea y diaforesis, así como náuseas y vómitos. La presentación suele ser en reposo y típicamente es prologada (> 20 min).
La angina de nueva aparición, la desestabilización reciente de una angina previamente estable o la angina posinfarto son presentaciones asociadas a SCASEST. En los pacientes ancianos, las mujeres y las personas con diabetes la presentación puede variar (disnea en ausencia de dolor, síncope, náuseas, dolor epigástrico o palpitaciones). Es posible encontrar signos de insuficiencia cardiaca en la exploración física: tercer ruido cardiaco, estertores crepitantes y, en algunos casos, soplo de insuficiencia mitral por disfunción de los músculos papilares.
Diagnostico
Debe solicitarse un electrocardiograma (ECG) de 12 derivaciones en los primeros 10 min desde la llegada del paciente.
Síndrome coronario agudo sin elevación del segmento ST
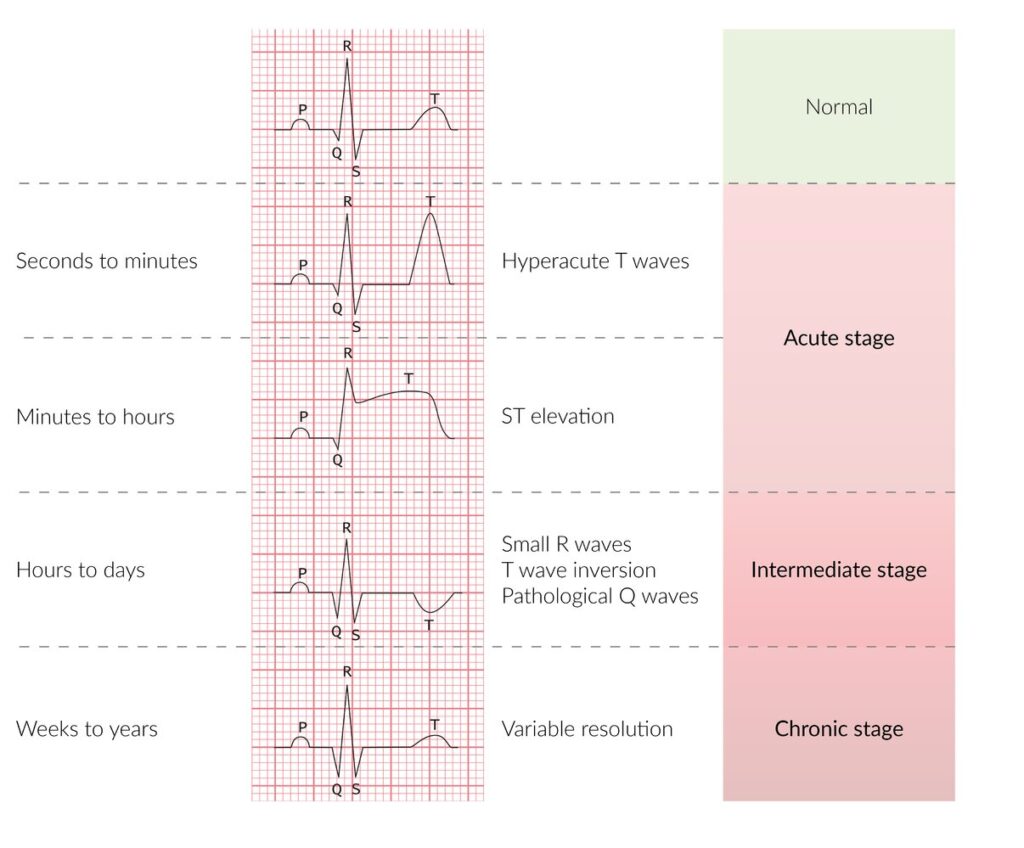
En los casos de angina inestable e SCASEST se observan cambios inespecíficos en el ECG que van desde la inversión simétrica de la onda T hasta la depresión del segmento ST (≥ 0.5 mm). La inversión de la onda T, a menos que sea pronunciada (≥ 3 mm), es menos específica que los cambios dinámicos en el segmento ST.
Aquellos pacientes que presenten inversión del segmento ST en V1-V4 ameritan un ECG de derivaciones dorsales para descartar infarto posterior.
Un ECG normal disminuye la probabilidad de un SCA mas no lo descarta. Si el ECG inicial no es concluyente en un paciente con síntomas sugestivos se debe repetir a intervalos de 20-30 min hasta que se haya concluido el diagnóstico.
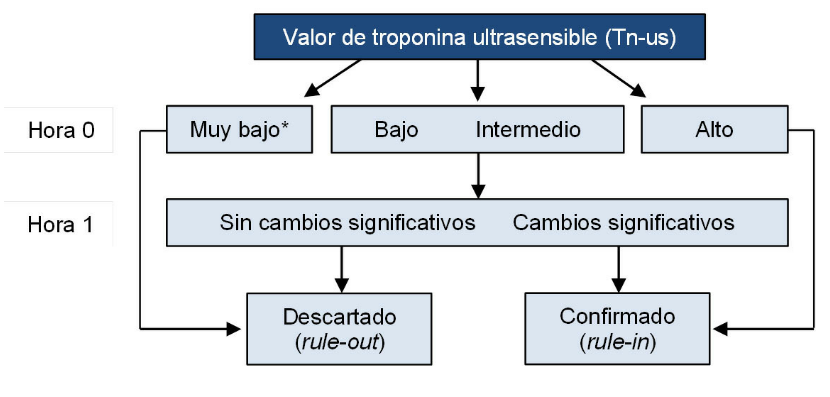
En pacientes con angina inestable e SCASEST se recomienda el uso de troponinas ultrasensibles (Tn-us) respecto a las troponinas convencionales, con mediciones a la llegada al servicio de urgencias (hora 0) y 1 h después, para la confirmación (rule in) o descarte (rule out) del infarto.
La ecocardiografía identifica anomalías de contracción segmentarias mientras se obtienen los valores de Tn-us, además de que permite evaluar la función ventricular y descarta complicaciones.
Los pacientes con SCASEST o angina inestable requieren estatificación del riesgo de muerte o infarto.
Síndrome coronario agudo con elevación del segmento ST
Existen criterios ampliamente aceptados para definir el SCACEST:
- Nueva elevación persistente del segmento ST en dos o más derivaciones que registren la misma cara del corazón: ≥ 1.5 mm en V2-V3 en mujeres. ≥ 2.0 mm en V2-V3 en hombres ≥ 40 años. ≥ 2.5 mm en V2-V3 en hombres < 40 años. ≥ 1 mm en el resto de las derivaciones.
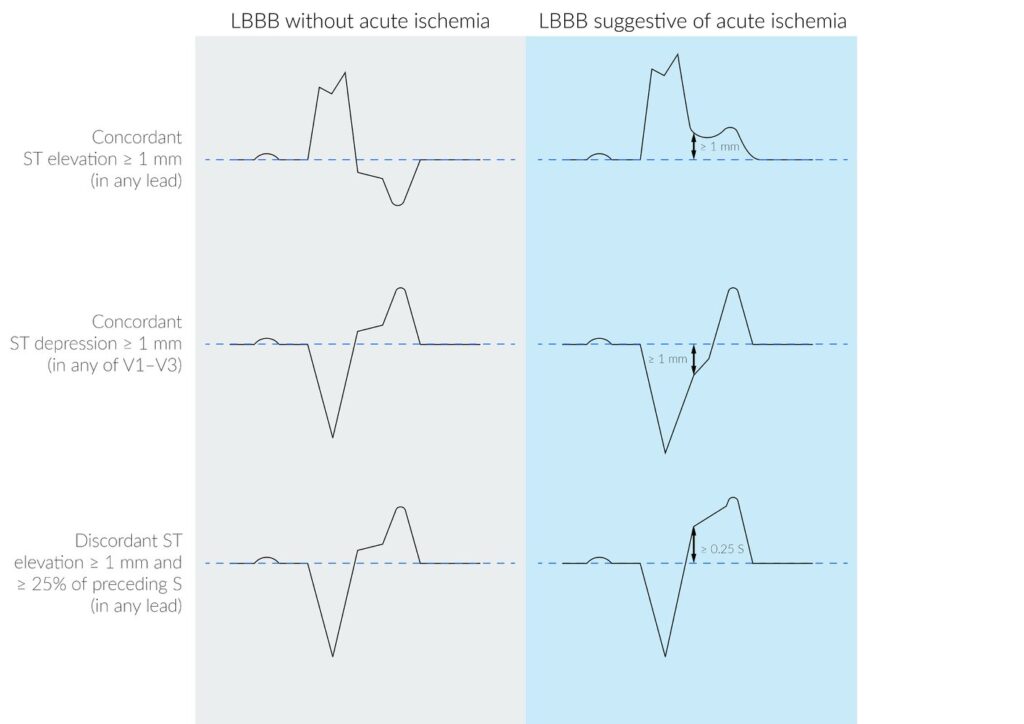
- Aparición de un bloqueo de rama izquierda del haz de His no conocido previamente (elevación concordante del ST ≥ 1 mm en derivaciones que muestran complejo QRS positivo; descenso concordante del segmento ST ≥ 1 mm en V1-V3; elevación discordante del segmento ST ≥ 5 mm en derivaciones con complejo QRS negativo). La localización de la elevación del ST en el ECG ayuda a localizar el sitio del infarto.
Es común observar cambios recíprocos (“imagen en espejo”) en pacientes con SCACEST. Estos se caracterizan por infradesnivel del segmento ST en derivaciones opuestas a las que se presentan con supradesnivel. En los infartos inferiores, por ejemplo, se identifican en la cara lateral, mientras que lo contrario se aplica en los infartos de la cara lateral. Para el caso de los infartos anteriores estos cambios se identifican, primordialmente, en la cara posterior (V7 a V9).
El infarto del ventrículo derecho debe considerarse en todo paciente con infarto inferior complicado con hipotensión. El ECG de derivaciones derechas revelará la elevación de segmento ST en derivaciones V3R y V4R.
El percentil 99 es el valor de troponina cardiaca (Tnc) a partir del cual se considera que existe un daño miocárdico significativo. Tras el infarto, las Tnc empiezan a detectarse a las 3 h del insulto inicial y alcanzan un pico a las 24 h. De confirmarse el daño miocárdico, deberán repetirse cada 12-24 h hasta su normalización.
Se debe tener en cuenta que puede haber elevación de las troponinas en ausencia de un síndrome coronario agudo en presencia de falla renal, insuficiencia cardiaca, tromboembolia pulmonar, rabdomiólisis, contusión cardiaca, disección aortica, sepsis, etc.
El impacto hemodinámico del SCACEST se evalúa mediante la clasificación Killip y Kimball, que es eminentemente clínica:
- Sin estertores ni tercer ruido
- Congestión pulmonar con estertores afectando a menos del 50% de los campos pulmonares o tercer ruido
- Edema agudo de pulmón
- Choque cardiogénico
La ecocardiografía identifica anomalías de contracción segmentarias, permite evaluar la función ventricular y descarta complicaciones mecánicas, aneurismas y trombos ventriculares.
Tratamiento
Es similar en todos los pacientes con SCA, e incluye intervenciones que se agrupan con el acrónimo de MONAH.
Se recomienda administrar un inhibidor del receptor plaquetario P2Y12 (además de ácido acetilsalicílico) en todos los pacientes con SCA (clopidogrel en dosis de carga de 300 mg y mantenimiento de 75 mg/día; ticagrelor en dosis de carga de 180 mg y mantenimiento de 90 mg/día o prasugrel en dosis de carga de 60 mg y mantenimiento de 10 mg/día).
Si el paciente tiene ≥ 75 años de edad se omite el bolo de clopidogrel. También es necesario prescribir estatinas de alta intensidad en dosis altas (p. ej., atorvastatina 40-80 mg/día). El uso de betabloqueadores, inhibidores de la enzima convertida de angiotensina y antagonistas de los receptores de mineralocorticoides mejoran el pronóstico de los pacientes con SCA (muy especialmente en pacientes con disfunción ventricular [FEVI <40%]). En general, los betabloqueadores y los vasodilatadores están contraindicados en presencia de infarto del ventrículo derecho, hipotensión y bradicardia.
Síndrome coronario agudo sin elevación del segmento ST
El tratamiento se basa en la estratificación del riesgo, que identifica a aquellos pacientes que se benefician de tratamiento invasivo con angiografía coronaria y revascularización:
- Muy alto riesgo: estrategia invasiva en < 2 h.
- Alto riesgo: estrategia invasiva en < 24 h.
- Bajo riesgo: estrategia invasiva electiva.

Síndrome coronario agudo con elevación del segmento ST
Los pacientes con SCACEST se benefician de la terapia de reperfusión, sea fibrinólisis o angioplastia primaria.
La angioplastía primaria es la mejor estrategia de reperfusión en todos los pacientes con SCACEST. La mayor limitación que presenta esta estrategia es su escasa disponibilidad y el tiempo que se tarda en lograr la apertura de la arteria ocluida (lo ideal es que se realice en < 60-90 min en un centro con angioplastia primaria y en ≤ 120 min en un paciente que precisa traslado a una unidad con angioplastia primaria).
La angioplastía es el método de reperfusión de elección ante presentaciones tardías (> 3 h desde el inicio de los síntomas) y en los casos críticos (choque cardiogénico, clase Killip III y contraindicaciones de fibrinólisis).
La eficacia de los fibrinolíticos es tiempo-dependiente; es decir, su máximo beneficio se observa con la administración en las primeras horas del inicio de los síntomas. El beneficio de la fibrinólisis desaparece después de 12 h de evolución, y es máximo durante las primeras 3 h de la instauración del cuadro. Otra desventaja de la fibrinólisis es que tiene contraindicaciones específicas, pues su uso puede propiciar sangrado. Entre las contraindicaciones para su administración destacan la hemorragia activa, intervención quirúrgica reciente, evento vascular cerebral, trauma, hipertensión descontrolada, neoplasia cerebral, etc.
La administración de los fibrinolíticos debe realizarse en < 30 min de la llegada del paciente. El criterio más utilizado para considerar exitosa la terapia fibrinolítica es la disminución del segmento ST mayor de 50% en un ECG después de 60-90 min de la administración del fármaco. El dolor precordial continuo y la falla en mejoría del ST suelen indicar falla de la terapéutica y estaría indicada una angioplastía de rescate (o siempre que haya inestabilidad hemodinámica o eléctrica, dolor torácico persistente o empeoramiento de éste). En caso de éxito se recomienda la realización de una angioplastía temprana de forma sistemática, entre 6 a 24 h tras la fibrinólisis.
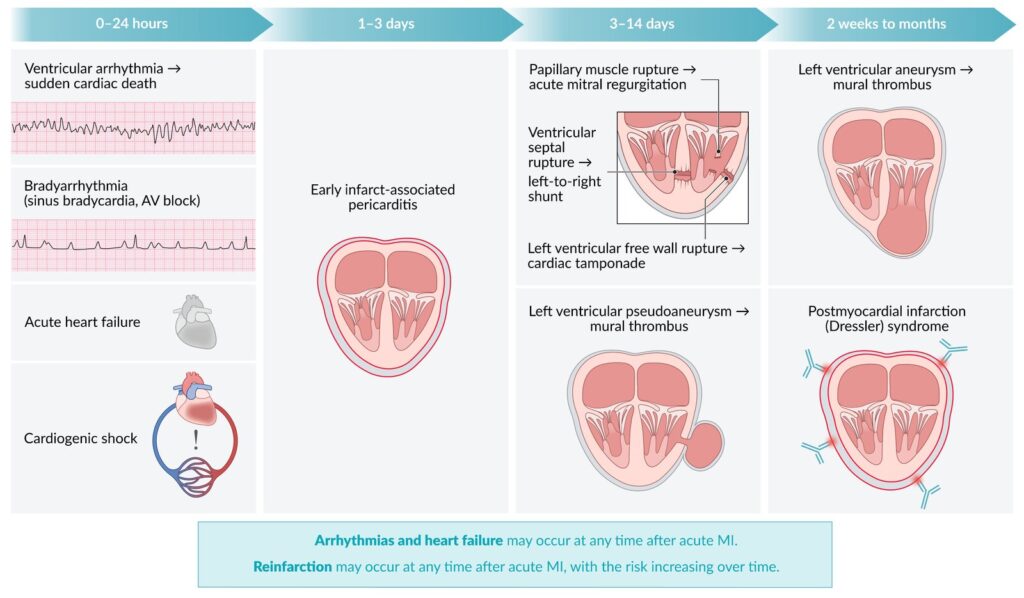
Complicaciones
La causa más común de muerte post infarto en las primeras tres horas son las arritmias. Las complicaciones en los primeros días post infarto son choque cardiogénico, defecto ventricular septal, ruptura de los músculos papilares con insuficiencia mitral severa secundaria, ruptura de la pared libre y trombo ventricular izquierdo. Las principales causas de dolor post infarto son la isquemia post infarto, la extensión del infarto y la pericarditis tardía o síndrome de Dressler (de 2 a 10 semanas posteriores al infarto).
Referencia
- © 2022 by the American College of Cardiology Foundation and the American Heart Association, Inc.
https://doi.org/10.1161/HCQ.0000000000000112
PMID: 36041014
- Originally publishedAugust 30, 2022



[…] Síndrome coronario agudo. Medical & Gabeents […]