El Lupus eritematoso sistémico es una enfermedad autoinmune heterogénea con una amplia gama de manifestaciones clínicas y serológicas que pueden afectar prácticamente a cualquier órgano. El curso de la enfermedad a menudo está marcado por remisiones y recaídas y puede variar de leve a grave.
Principales manifestaciones clínicas
Síntomas constitucionales: los síntomas constitucionales, como fatiga, fiebre y pérdida de peso, están presentes en la mayoría de los pacientes en algún momento durante el curso de la enfermedad.
Artritis y artralgias: la artritis y las artralgias ocurren en más del 90 por ciento de los pacientes con LES y a menudo son una de las primeras manifestaciones.
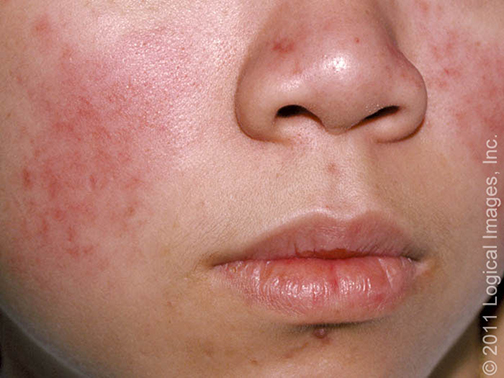
Afectación mucocutánea: la mayoría de los pacientes desarrollan lesiones en la piel y las membranas mucosas en algún momento durante el curso de su enfermedad. Existe una tremenda variabilidad en el tipo de afectación de la piel. La lesión más común es una erupción facial que caracteriza el lupus eritema cutáneo agudo (también conocido como «Alas de mariposa») que se presenta como eritema en una distribución malar sobre las mejillas y la nariz (pero con preservación de los pliegues nasolabiales) que aparece después de la exposición al sol. Algunos pacientes pueden desarrollar lesiones discoides, que son más inflamatorias y que tienen una tendencia a cicatrizar. La fotosensibilidad también es un tema común para las lesiones cutáneas.
Afectación cardiovascular: la enfermedad cardíaca es común y puede afectar el pericardio, el miocardio, las válvulas, el sistema de conducción y las arterias coronarias. También se pueden observar varias anomalías vasculares, incluido el fenómeno de Raynaud, la vasculitis, la angina microvascular y la enfermedad tromboembólica.
Afectación renal: la afectación renal es clínicamente evidente en aproximadamente el 50 por ciento de los pacientes y es una causa importante de morbilidad y mortalidad. Por lo tanto, el cribado periódico de la presencia de nefritis lúpica con análisis de orina, la cuantificación de la proteinuria y la estimación de la tasa de filtración glomerular es un componente importante del tratamiento continuo de los pacientes. Pueden ocurrir varias formas de glomerulonefritis, y la biopsia renal es útil para definir el tipo y el alcance de la afectación renal. La presentación clínica de la nefritis lúpica es muy variable, desde hematuria asintomática y proteinuria hasta síndrome nefrótico y glomerulonefritis rápidamente progresiva con pérdida de la función renal.
Afectación gastrointestinal: los síntomas gastrointestinales son comunes, y ocurren en hasta el 40 por ciento de los pacientes. La mayoría de los síntomas gastrointestinales son causados por reacciones adversas a medicamentos e infecciones virales o bacterianas. Las anomalías gastrointestinales relacionadas con el LES pueden involucrar a casi cualquier órgano a lo largo del tracto gastrointestinal e incluyen esofagitis, pseudoobstrucción intestinal, enteropatía perdedora de proteínas, hepatitis lúpica, pancreatitis aguda, vasculitis mesentérica o isquemia y peritonitis.
Afectación pulmonar: durante el curso de su enfermedad, muchos pacientes desarrollan síntomas secundarios a la afectación pulmonar. Las manifestaciones pulmonares incluyen pleuritis (con o sin derrame), neumonitis, enfermedad pulmonar intersticial, hipertensión pulmonar y hemorragia alveolar. Los síntomas respiratorios también deben distinguirse de la infección, particularmente en pacientes en terapia inmunosupresora. El riesgo de afectación tromboembólica aumenta en las personas con anticuerpos antifosfolípidos o con anticoagulante lúpico.
Afectación neurológica y neuropsiquiátrica: la afectación neuropsiquiátrica consiste en una amplia gama de manifestaciones neurológicas y psiquiátricas, que incluyen accidente cerebrovascular, convulsiones, disfunción cognitiva, delirio, psicosis y neuropatías periféricas. Otros problemas menos comunes son los trastornos del movimiento, las neuropatías craneales, la mielitis y la meningitis.
Anomalías hematológicas: las anomalías hematológicas son comunes en el LES, y las tres líneas de células sanguíneas pueden verse afectadas. La anemia de enfermedad crónica (también llamada anemia de inflamación) es el tipo más común de anemia entre los pacientes con lupus. La leucopenia es común, y ocurre en aproximadamente el 50 por ciento de los pacientes. La leucopenia puede deberse a linfopenia y neutropenia secundaria, generalmente se correlaciona con una enfermedad clínicamente activa. La neutropenia también puede ser el resultado de la toxicidad debido a los medicamentos inmunosupresores. La trombocitopenia leve también es una anomalía hematológica común. En raras ocasiones, puede ocurrir trombocitopenia grave y requiere tratamiento. La anemia hemolítica autoinmune también es relativamente rara, pero puede ser grave, lo que requiere terapia inmediata.
CRITERIOS DE CLASIFICACIÓN DEL LUPUS ERITEMATOSO SISTÉMICO
Se han desarrollado varios criterios de clasificación para el lupus eritematoso sistémico como un medio para categorizar a los pacientes para su inclusión en estudios de investigación. Estos criterios pueden ser útiles para los médicos en la documentación sistemática de las características clave de la enfermedad, pero su sensibilidad imperfecta y especificidad limitan su uso con fines de diagnóstico.
Criterios EULAR/ACR 2019
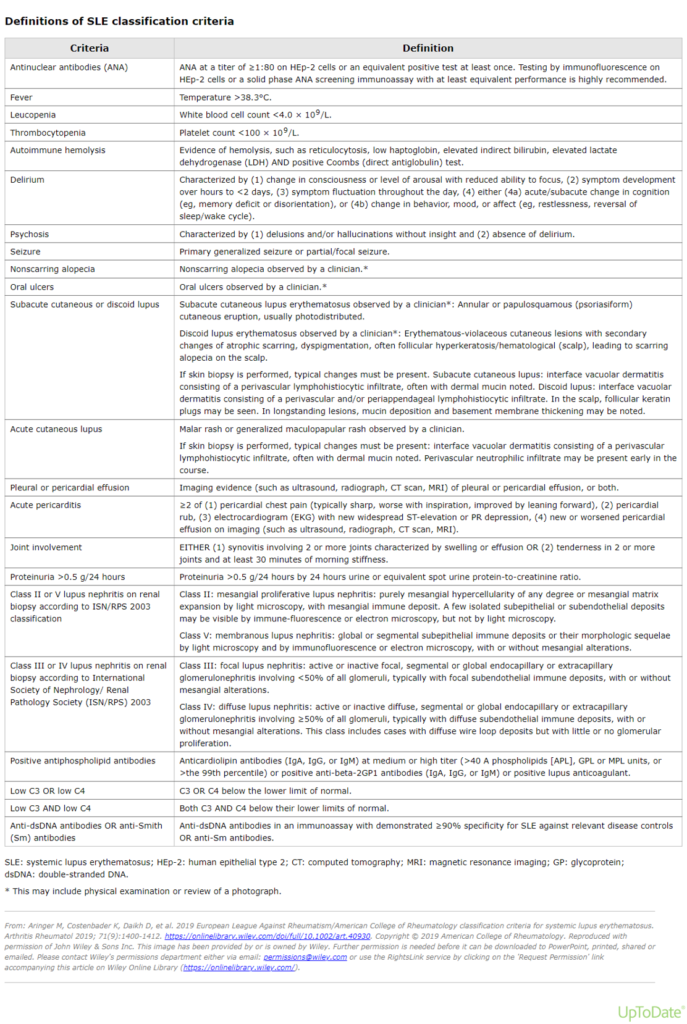
Los criterios de clasificación de la Alianza Europea de Asociaciones de Reumatología (EULAR; anteriormente conocida como Liga Europea contra el Reumatismo)/Colegio Americano de Reumatología (ACR) para el LES se desarrollaron para mejorar la detección del LES de inicio temprano o nuevo, así como para mejorar la sensibilidad y la especificidad en comparación con los criterios anteriores.
La clasificación requiere la presencia de anticuerpos antinucleares positivos (ANA) como criterio de entrada. Los criterios aditivos consisten en siete categorías clínicas (es decir, constitucionales, hematológicas, neuropsiquiátricas, mucocutáneas, inflamación de serosas, musculoesqueléticas) y tres inmunológicas (es decir, anticuerpos antifosfolípidos, proteínas del complemento, anticuerpos específicos del lupus), cada una de las cuales se pondera de 2 a 10. Los pacientes se clasifican como que tienen lupus eritematoso sistémico con una puntuación de 10 o más puntos.
Criterios SLICC 2012
En 2012, el SLICC propuso criterios de clasificación que se desarrollaron para abordar las debilidades inherentes de los criterios de clasificación ACR de 1997.
La clasificación según los criterios SLICC requiere que un paciente satisfaga al menos 4 de los 17 criterios, incluidos al menos 1 de los 11 criterios clínicos y uno de los seis criterios inmunológicos, o que el paciente tenga nefritis comprobada por biopsia compatible con lupus eritematoso sistémico en presencia de ANA o anticuerpos anti-ADN de doble cadena (anti-dsDNA).
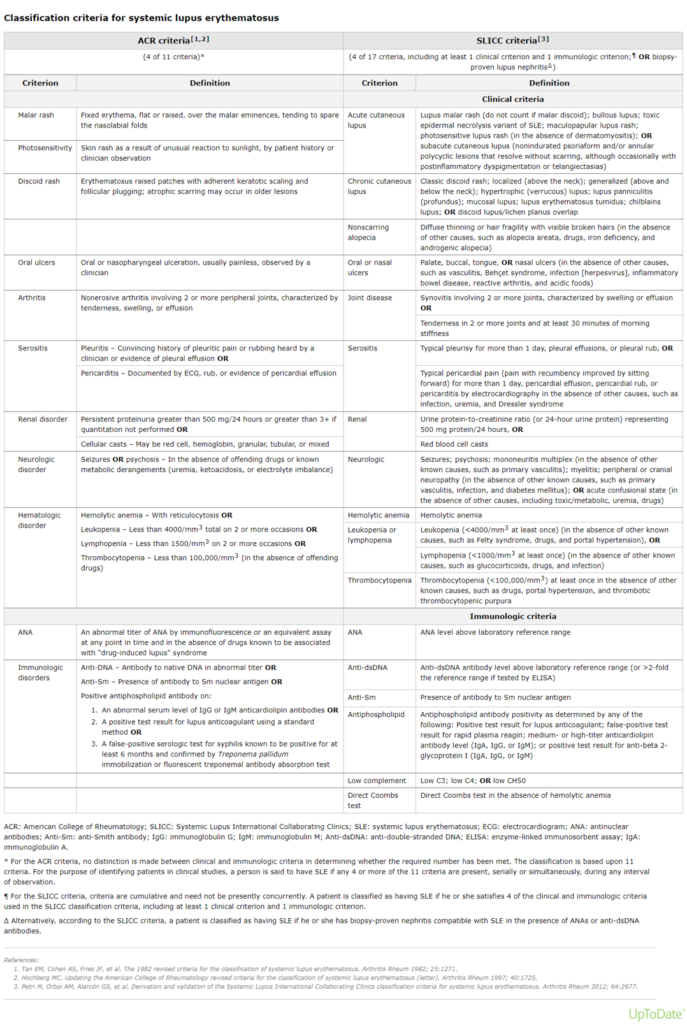
* For the ACR criteria, no distinction is made between clinical and immunologic criteria in determining whether the required number has been met. The classification is based upon 11 criteria. For the purpose of identifying patients in clinical studies, a person is said to have SLE if any 4 or more of the 11 criteria are present, serially or simultaneously, during any interval of observation.
¶ For the SLICC criteria, criteria are cumulative and need not be presently concurrently. A patient is classified as having SLE if he or she satisfies 4 of the clinical and immunologic criteria used in the SLICC classification criteria, including at least 1 clinical criterion and 1 immunologic criterion.
Δ Alternatively, according to the SLICC criteria, a patient is classified as having SLE if he or she has biopsy-proven nephritis compatible with SLE in the presence of ANAs or anti-dsDNA antibodies.
Enlace externo
2019 EULAR/ACR Classification Criteria for Systemic Lupus Erythematosus – PMC (nih.gov)