La arteritis de Takayasu se clasifica como una vasculitis de vasos grandes porque afecta principalmente a la aorta y sus ramas primarias. También comparte algunas características histológicas y clínicas con la arteritis de células gigantes (temporal) (ACG), la otra vasculitis principal de vasos grandes. Los pacientes pueden presentar inicialmente síntomas constitucionales, pero luego desarrollan síntomas asociados con daño vascular.
Epidemiologia
Las mujeres se ven afectadas en el 80 al 90 por ciento de los casos, con una edad de inicio que generalmente es entre 10 y 40 años. Tiene una distribución mundial, con la mayor prevalencia en Asia. En Japón, se ha estimado que se producen 150 nuevos casos cada año.
Patogénesis
La patogénesis de la arteritis de Takayasu es poco conocida. El examen inmunohistopatológico ha demostrado que las células infiltrantes en el tejido aórtico consisten principalmente en linfocitos citotóxicos, especialmente linfocitos T gamma delta. Estas células pueden causar lesión vascular al liberar grandes cantidades de la proteína citolítica perforina. El reconocimiento de la proteína 65 de choque térmico podría facilitar el reconocimiento y la adhesión de las células infiltrantes.
Datos adicionales sugieren que los mastocitos pueden desempeñar un papel en la regulación de las lesiones vasculares en TAK.
La inflamación puede localizarse en una porción de la aorta torácica o abdominal y las ramas, o puede afectar a todo el vaso. Aunque existe una variabilidad considerable en la expresión de la enfermedad, las lesiones vasculares iniciales ocurren con frecuencia en la arteria subclavia media izquierda o proximal. A medida que la enfermedad progresa, la carótida común izquierda, vertebral, braquiocefálica, arteria subclavia media derecha o proximal, carótida derecha, arterias vertebrales y aorta también pueden verse afectadas.
La aorta abdominal y las arterias pulmonares están involucradas en aproximadamente el 50 por ciento de los pacientes. El proceso inflamatorio dentro del vaso puede conducir al estrechamiento, oclusión o dilatación de las partes involucradas de las arterias, lo que causa una amplia variedad de síntomas.
Características clínicas Arteritis de Takayasu
Síntomas y signos: El inicio de los síntomas en la arteritis de Takayasu (TAK) tiende a ser subagudo, lo que a menudo conduce a un retraso en el diagnóstico que puede variar de meses a años, tiempo durante el cual la enfermedad vascular puede comenzar y progresar para convertirse en sintomática. No es raro que las consecuencias de la enfermedad arterial sean el primer signo de TAK notado en la presentación. A medida que se produce la progresión del estrechamiento, la oclusión o la dilatación de las arterias, se produce dolor en brazos o piernas (claudicación de las extremidades) y / o cianosis, aturdimiento u otros síntomas de reducción del flujo sanguíneo, dolor arterial y sensibilidad, o síntomas constitucionales inespecíficos.
- Síntomas constitucionales: los síntomas constitucionales son comunes en la fase temprana de TAK, incluida la pérdida de peso y la fiebre de bajo grado. La fatiga es muy común.
- Artralgias – Las artralgias o mialgias ocurren en aproximadamente la mitad de los casos. La sinovitis clínicamente evidente es menos común. Los síntomas articulares pueden ser transitorios o continuos durante varios meses o más.
- Carotidinia – La sensibilidad de una arteria carótida (carotidinia) se observa en el 10 al 30 por ciento de los pacientes en la presentación.
- Pulsos periféricos ausentes o débiles: los pulsos periféricos ausentes o disminuidos son más comunes a nivel de las arterias radiales y a menudo son asimétricos. En casos inusualmente graves, la oclusión de los vasos a las extremidades puede provocar ulceraciones isquémicas o gangrena; sin embargo, tales complicaciones generalmente se ven excluidas por el desarrollo de la circulación arterial colateral en las áreas involucradas por la vasculitis, protegiendo las extremidades de la isquemia crítica. Los vasos colaterales son evidencia de la lenta progresión de la enfermedad.
- Claudicación de extremidades: se puede observar claudicación de extremidades. La afectación de la arteria subclavia es común, y una lesión estenótica proximal al origen de la arteria vertebral puede dar lugar a síntomas neurológicos o síncope relacionados con el llamado síndrome de robo subclavio. En este fenómeno, el flujo retrógrado a través de la arteria vertebral suministra el distal subclavio a la estenosis y vasodilatación del lecho arterial en la extremidad superior con ejercicio que compromete el flujo sanguíneo cerebral posterior. Otros síntomas claudicativos son comunes, incluyendo dolor leve a severo en las extremidades superiores o inferiores con actividad modesta, lo que a menudo limita la capacidad funcional de los pacientes para las actividades de la vida diaria, la deambulación o el empleo.
- Soplo arterial: en pacientes con estenosis, los soplos generalmente son audibles sobre las arterias subclavias, las arterias braquiales, las arterias carótidas y los vasos abdominales.
- Presión arterial discrepante entre brazos – La presión arterial reducida en uno o ambos brazos es común; normalmente hay un diferencial de más de 10 mmHg entre los brazos y las presiones pueden ser inconmensurables, especialmente mediante dispositivos automatizados.
- Hipertensión – La hipertensión se desarrolla en más de la mitad de los casos debido al estrechamiento de una o ambas arterias renales, o el estrechamiento y la disminución de la elasticidad de la aorta y las ramas Sin embargo, el estrechamiento u oclusión de las arterias en los brazos puede dificultar la evaluación de la presión arterial. En estos casos, la presión arterial se puede medir utilizando un manguito ancho en un muslo no involucrado, o mediante mediciones directas de la aorta proximal a través de cateterismo arterial.
- Angina – La angina de pecho ocurre debido al estrechamiento ostial de la arteria coronaria por aortitis o arteritis coronaria. Puede ocurrir infarto de miocardio y muerte.
- Síntomas gastrointestinales: el dolor abdominal, particularmente el dolor postprandial, la diarrea y la hemorragia gastrointestinal pueden ser el resultado de la isquemia de la arteria mesentérica.
- Lesiones cutáneas: las lesiones cutáneas que se asemejan al eritema nodoso o al pioderma gangrenoso se encuentran sobre las piernas en una minoría de casos.
- Síntomas respiratorios– Las arterias pulmonares están involucradas patológicamente en hasta el 50 por ciento de los casos; sin embargo, los síntomas relacionados con la arteritis pulmonar son menos comunes. Las manifestaciones pulmonares incluyen dolor torácico, disnea, hemoptisis e hipertensión pulmonar. La disnea también puede deberse a angina o insuficiencia cardíaca como resultado de dilatación aórtica, regurgitación aórtica o hipertensión maligna.
- Síntomas neurológicos: la afectación de las arterias carótidas y vertebrales causa una disminución del flujo sanguíneo cerebral, lo que provoca aturdimiento, vértigo, síncope, ortostasis, dolores de cabeza, convulsiones y accidentes cerebrovasculares. La discapacidad visual es una manifestación tardía de la enfermedad grave y se debe a la insuficiencia arterial.
Examen físico: varios aspectos del examen físico merecen una atención particular cada vez que se observa a un paciente con TAK en la práctica clínica. La medición de la presión arterial debe realizarse en las cuatro extremidades para evaluar las estenosis arteriales y medir con precisión la verdadera presión arterial central. Muchos pacientes con TAK tendrán oclusión parcial o completa de una o ambas arterias subclavias, axilares o braquiales, o la arteria braquiocefálica, lo que lleva a lecturas de presión falsamente bajas en el brazo ipsilateral. Del mismo modo, las estenosis arteriales femorales o más distales reducirán falsamente la presión arterial de la parte inferior de la pierna y la estenosis de la aorta puede conducir a lecturas bilaterales de presión arterial baja.
Los soplos deben ser escuchados sobre las arterias bilaterales carótidas, subclavias, axilares, renales y femorales, así como la aorta abdominal. La auscultación cardíaca puede revelar signos de enfermedad valvular aórtica, hipertensión pulmonar o insuficiencia cardíaca. Los pulsos deben sentirse y evaluarse en las arterias bilaterales temporales, carótidas, braquiales, femorales y del pedal dorsal, y también se debe tener en cuenta cualquier sensibilidad arterial. Se deben buscar signos de isquemia de las extremidades.
La disponibilidad de un dispositivo que utiliza la tecnología Doppler puede mejorar el examen vascular en pacientes con TAK. El examen físico puede revelar hallazgos sugestivos de enfermedad vascular. Se ha demostrado que muchos de los hallazgos anormales del examen anteriores son bastante específicos, aunque no altamente sensibles, para la identificación de lesiones arteriales confirmadas posteriormente por pruebas de imagen.
Hallazgos de laboratorio: las anomalías de laboratorio en pacientes con TAK son inespecíficas y generalmente reflejan un proceso inflamatorio. Los reactivos de fase aguda como la velocidad de sedimentación eritrocitaria (VSG) y la proteína C reactiva (PCR) pueden estar elevados; sin embargo, estas pruebas no reflejan de manera confiable la actividad de la enfermedad y pueden ser normales en el contexto de la enfermedad activa.
Otras anomalías que se pueden observar en el hemograma completo incluyen una anemia normocrómica normocítica sugestiva de anemia de enfermedad crónica, así como una leucocitosis y / o trombocitosis.
Diagnostico
En la mayoría de los casos, se puede realizar un diagnóstico clínico de arteritis de Takayasu (TAK) en un paciente con hallazgos clínicos sugerentes (por ejemplo, síntomas constitucionales, hipertensión, pulsos disminuidos o ausentes y / o moretones arteriales) e imágenes que muestran estrechamiento de la aorta y / o sus ramas primarias.
Ocasionalmente, el diagnóstico de TAK se realiza incidentalmente en pacientes con imágenes consistentes con vasculitis obtenidas para otras indicaciones clínicas (por ejemplo, «aortitis» sospechada en una tomografía computarizada abdominal [TC] obtenida para evaluar una posible neoplasia maligna o un aneurisma aórtico descubierto incidentalmente) o cuando se encuentra vasculitis en el examen histológico de segmentos de arterias extirpados quirúrgicamente. En tales circunstancias, recomendamos examinar otras regiones de la aorta y sus ramas primarias con angiografía por resonancia magnética (IRM) o angiografía por TC y considerar la posibilidad de un diagnóstico de otra forma de vasculitis de vasos grandes.
No hay pruebas de laboratorio de diagnóstico para TAK. Las pruebas de reactivos de fase aguda, como la velocidad de sedimentación eritrocitaria (VSG) y la proteína C reactiva (PCR), pueden proporcionar apoyo adicional para la presencia de un proceso inflamatorio sistémico; sin embargo, los valores normales de VSG o PCR no deben disuadir marcadamente el diagnóstico de TAK.
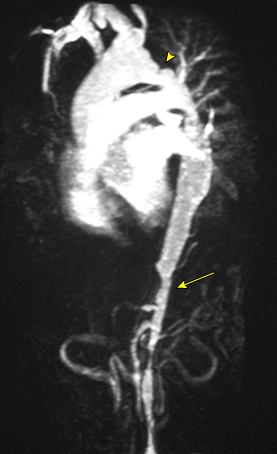
Imágenes: los estudios de imágenes son esenciales para establecer el diagnóstico de TAK y para determinar el alcance de la afectación vascular. Los pacientes con sospecha de TAK deben someterse a imágenes del árbol arterial por IRM o TC para evaluar la luz arterial.
Las imágenes del árbol arterial del tórax, el abdomen, la cabeza y el cuello, u otras áreas por ARM o CTA demuestran un estrechamiento u oclusión luminal suavemente cónico que a veces se acompaña de engrosamiento de la pared del vaso. El examen de ultrasonido Doppler a color de las arterias carótidas y subclavias proximales comunes puede mostrar engrosamiento de la pared de los vasos y estrechamiento luminal, especialmente si se encuentran soplos o pulsos disminuidos en el examen, y puede proporcionar información complementaria a MRA / CTA sobre hemodinámica.
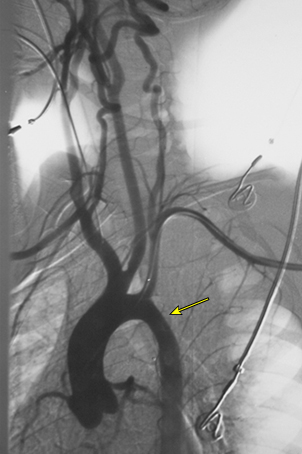
Si bien la arteriografía convencional generalmente proporciona contornos claros de la luz de las arterias afectadas, no permite evaluar el engrosamiento de la pared arterial (cuya importancia no está completamente clara) y es una prueba invasiva asociada con algunos riesgos. Por lo tanto, si no se prevé una intervención terapéutica (por ejemplo, colocación de stent para la revascularización), se prefiere una técnica de imagen menos invasiva.
La tomografía por emisión de positrones (PET), a menudo en combinación con CT (PET-CT) o MR (PET-MR) es una prueba cada vez más utilizada para evaluar posibles vasculitis de vasos grandes. El hallazgo de segmentos «calientes» (es decir, aquellos con valores de captación estandarizados aumentados) en el entorno clínico correcto puede ser bastante sugestivo de vasculitis de vasos grandes. Hay un uso creciente de PET para ayudar en el diagnóstico de TAK. Hay menos consenso sobre la utilidad de esta prueba como medida de la actividad de la enfermedad, y el papel de la PET para medir la actividad de la enfermedad en la vasculitis de vasos grandes sigue en estudio.
Histopatología: el diagnóstico de TAK rara vez se realiza histológicamente, ya que la biopsia de las arterias grandes es obviamente poco práctica. Sin embargo, ocasionalmente el tejido arterial puede estar disponible después de un procedimiento de revascularización o reparación de aneurisma. Dichas muestras de tejido deben buscarse siempre que sea razonablemente factible si ayudará a establecer un diagnóstico o evaluar el estado de la enfermedad (por ejemplo, inflamación activa versus cicatriz inactiva) y conducirá a un cambio en la terapia.
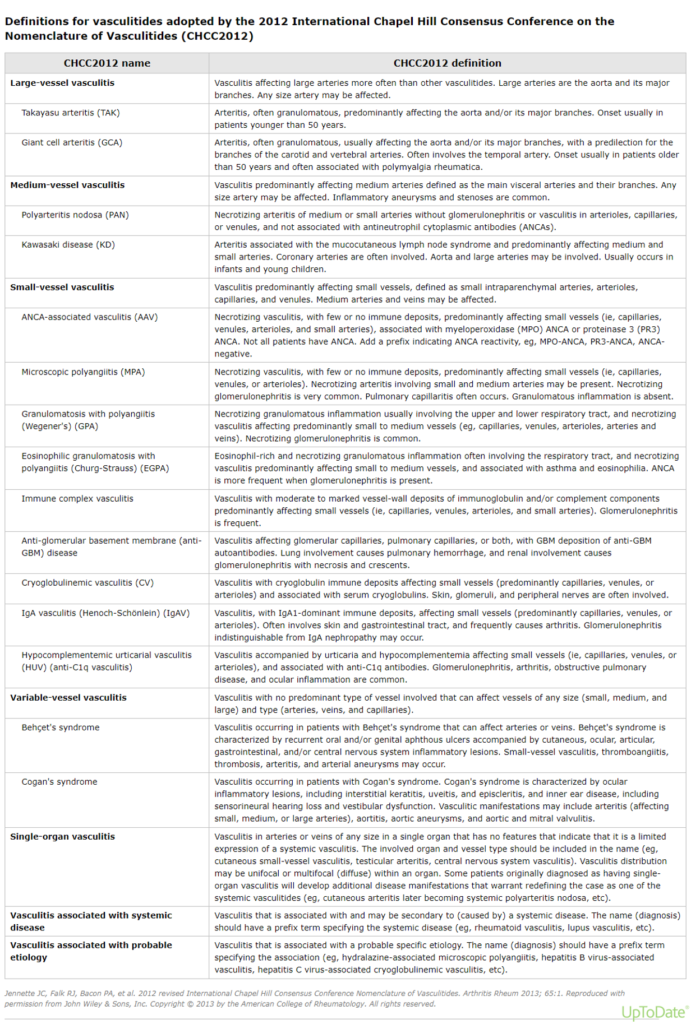
Nomenclatura y criterios de clasificación: los nombres de las enfermedades y las definiciones de las vasculitis continúan evolucionando a medida que avanza nuestra comprensión de la patogénesis. La Conferencia Internacional de Consenso de Chapel Hill (CHCC) ha desarrollado uno de los sistemas de nomenclatura más utilizados que especifica los nombres y definiciones para la mayoría de las formas de vasculitis. El sistema de nomenclatura de la CHCC ha cambiado en las últimas décadas, y las definiciones que fueron presentadas por la CHCC en 1994 se han revisado desde entonces en la CHCC de 2012.
Los criterios de clasificación ACR
Se han elaborado criterios de clasificación para TAK como medio de categorizar las patentes para estudios de investigación. Los criterios de clasificación del Colegio Americano de Reumatología (ACR) se desarrollaron para ayudar a distinguir una forma de vasculitis de otra, pero son limitados en términos de su uso en la práctica clínica.
- Edad de inicio de la enfermedad ≤40 años
- Claudicación de las extremidades
- Disminución de la pulsación de una o ambas arterias braquiales
- Diferencia de al menos 10 mmHg en la presión arterial sistólica entre los brazos
- Soplo arterial sobre una o ambas arterias subclavias o la aorta abdominal
- Estrechamiento u oclusión arteriográfica de toda la aorta, sus ramas primarias o arterias grandes en las extremidades superiores o inferiores proximales, no debido a arteriosclerosis, displasia fibromuscular u otras causas
Se dice que los pacientes tienen TAK si al menos tres de los seis criterios están presentes.
Aunque los criterios ACR y el sistema de nomenclatura CHCC han sido ampliamente utilizados por investigadores clínicos y médicos para ayudar a diagnosticar a los pacientes, aún no se han desarrollado criterios de diagnóstico precisos.
Enlace interno
Reumatología. Medical & Gabeents »
Enlace externo




