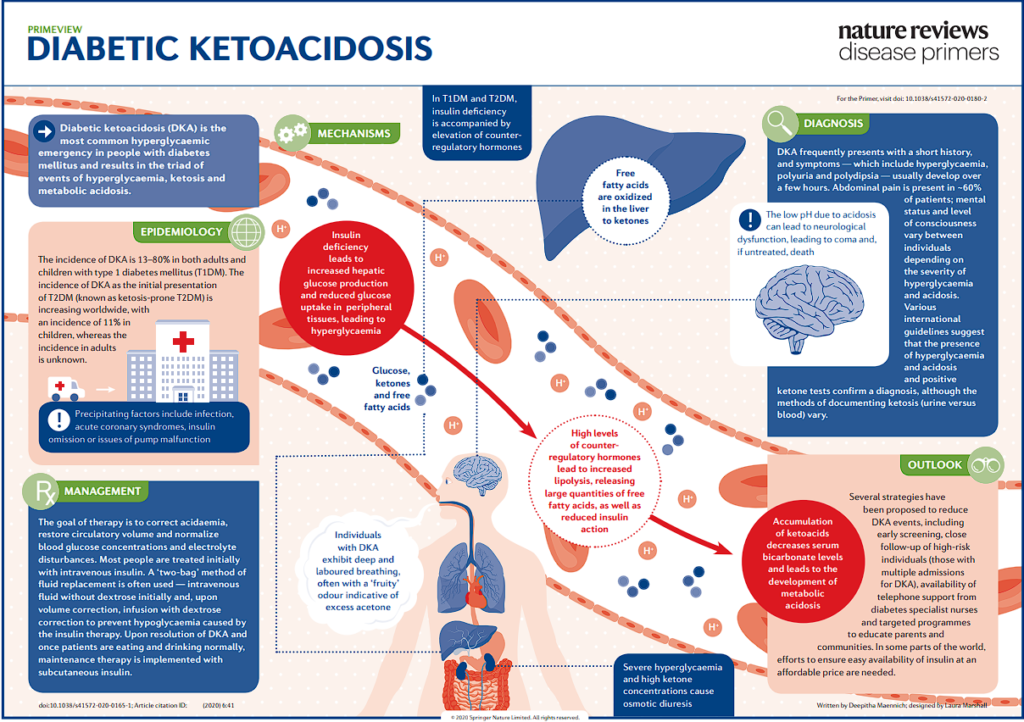
En la cetoacidosis diabética es más común en pacientes con diabetes tipo 1 al no existir insulina disponible para suprimir la lipólisis, lo que resulta en la formación de cetonas y acidosis.
En un estado hiperglucémico hiperosmolar (HHS), que es más común en pacientes con diabetes tipo 2, todavía hay algo de insulina disponible, por lo que hay una formación mínima o nula de cetonas.
Las características clínicas tanto de la CAD como del HHS incluyen poliuria, polidipsia, náuseas y vómitos, depleción de volumen (p. ej., mucosa oral seca, disminución de la turgencia cutánea) y, finalmente, cambios en el estado mental y coma.
Las características únicas de la CAD incluyen un olor afrutado en el aliento, hiperventilación y dolor abdominal. La CAD generalmente tiene un inicio agudo (por ejemplo, en cuestión de horas), mientras que el HHS generalmente se desarrolla insidiosamente (por ejemplo, en cuestión de días) y se manifiesta con una depleción de volumen más extrema.
El pilar del tratamiento para la CAD y el HHS consiste en la reanimación con líquidos intravenosos, la repleción de electrolitos y la terapia con insulina.
Etiología
Diabetes mellitus no diagnosticada y no tratada.
Fracaso del tratamiento en diabéticos conocidos:
- Fallo de la bomba de insulina.
- Inyección de insulina olvidada.
- Mala adherencia a la terapia con insulina.
- Incapacidad para pagar el tratamiento.
- Aumento de la demanda de insulina.
Estrés: infecciones, cirugía, traumatismo, infarto de miocardio, quemaduras.
Drogas: terapia con glucocorticoides, consumo de cocaína, abuso de alcohol.
La CAD, a menudo precipitada por infección (p. ej., neumonía, infección del tracto urinario), es una manifestación inicial frecuente de la diabetes mellitus tipo 1 (∼ 30% de los casos).
Patogenia
- La CAD afecta principalmente a pacientes con diabetes tipo 1.
- Diuresis osmótica e hipovolemia
- En el estado deficiente de insulina de la CAD, se produce hiperglucemia.
- La hiperglucemia, a su vez, conduce a la depleción progresiva del volumen a través de la diuresis osmótica.
Deficiencia de insulina → hiperglucemia → hiperosmolalidad → diuresis osmótica y pérdida de electrolitos → hipovolemia.
¡La hipovolemia resultante de la CAD puede provocar una lesión renal aguda (LRA) debido a la disminución del flujo sanguíneo renal! También se puede desarrollar shock hipovolémico.
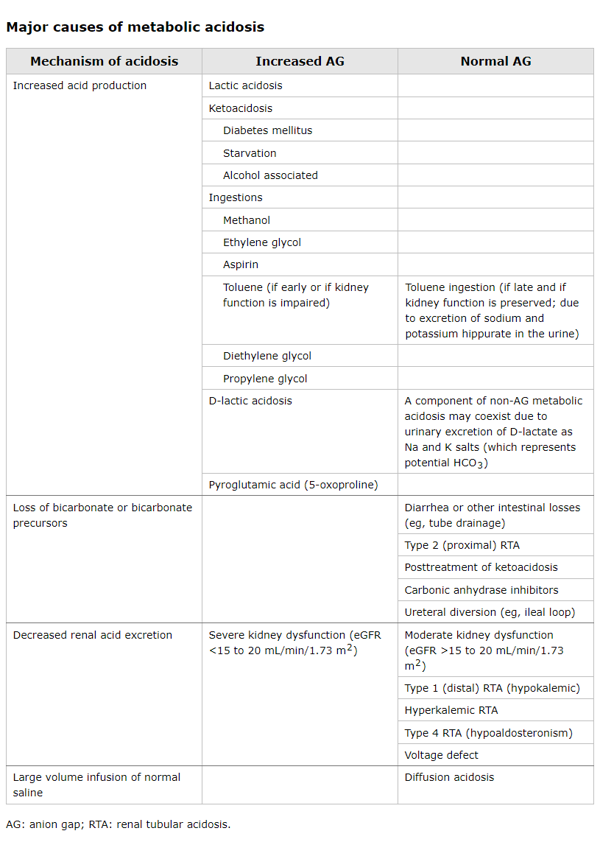
Acidosis metabólica con aumento de la brecha aniónica
- La deficiencia de insulina también aumenta la descomposición de la grasa (lipólisis).
- La acidosis metabólica se desarrolla a medida que los ácidos grasos libres generados por la lipólisis se convierten en cetonas, dos de las cuales son ácidas (ácido acetoacético y ácido beta-hidroxibutírico).
- El bicarbonato sérico se consume como un amortiguador para las cetonas ácidas. Por lo tanto, la acidosis metabólica con una brecha aniónica elevada es característica de la CAD.
Deficiencia de insulina → ↑ lipólisis → ↑ ácidos grasos libres → producción de cetonas hepáticas (cetogénesis) → cetosis → consumo de bicarbonato (como un tampón) → acidosis metabólica aniónica gap elevado.
La CAD es una causa importante de acidosis metabólica aniónica gap con compensación respiratoria.
Déficit intracelular de potasio
- Como resultado de la hiperosmolalidad hiperglucémica, el potasio se desplaza junto con el agua desde el interior de las células al espacio extracelular y se pierde en la orina.
- La insulina normalmente promueve la absorción celular de potasio, pero está ausente en la CAD, lo que agrava el problema.
- Un déficit total de potasio corporal se desarrolla en el cuerpo, aunque el potasio sérico puede ser normal o incluso paradójicamente elevado.
Deficiencia de insulina → hiperosmolalidad → K desplazamiento extracelular + falta de insulina para promover absorción de K → agotado déficit total de K corporal a pesar de la K sérica normal o incluso elevada++
Hay un déficit total de potasio corporal en la CAD. Esto se vuelve importante durante el tratamiento, la aplicación de insulina conduce a una rápida movilización de potasio al interior de las celulas.
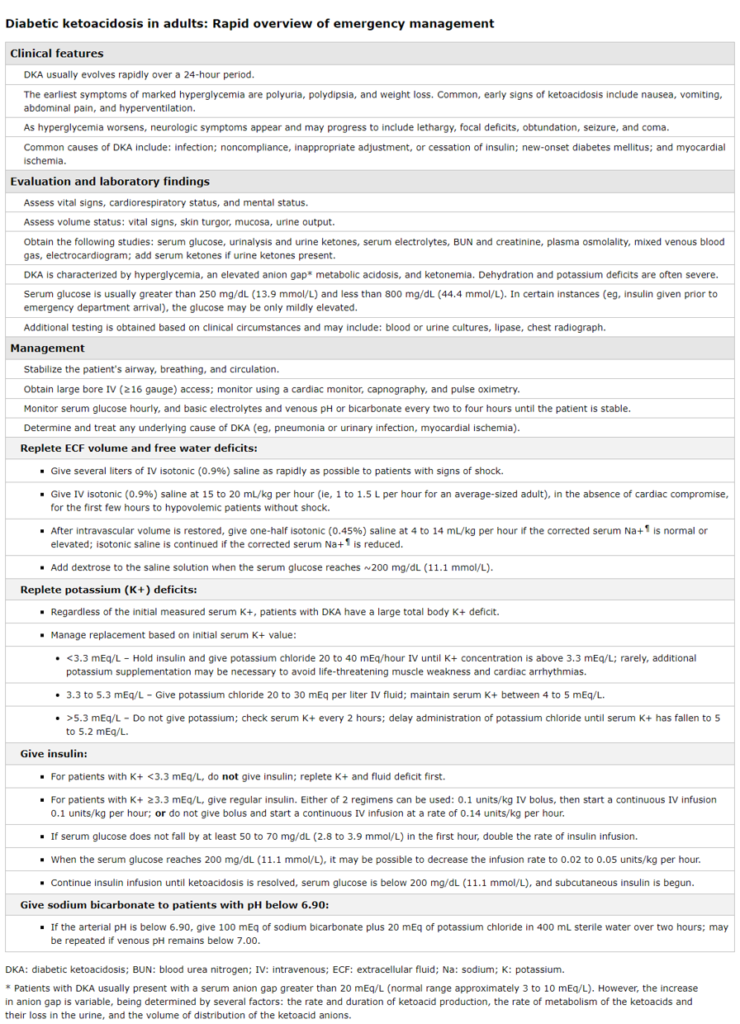
Manifestaciones clínicas
- Poliuria
- Polidipsia
- Pérdida de peso
- Náuseas y vómitos
- Signos de deshidratación significativa
- Estado mental alterado
- Letargo
- Coma
Otras anomalías en el examen neurológico, por ejemplo, visión borrosa y debilidad muscular.
Los pacientes con diabetes conocida que presentan náuseas y/o vómitos deben ser evaluados inmediatamente para descartar CAD.
Hallazgos específicos en CAD
- Inicio rápido (< 24 h) en contraste con el HHS
- Dolor abdominal
- Olor afrutado en el aliento (de acetona exhalada)
- Hiperventilación: respiraciones largas y profundas (respiraciones de Kussmaul).
Diagnostico
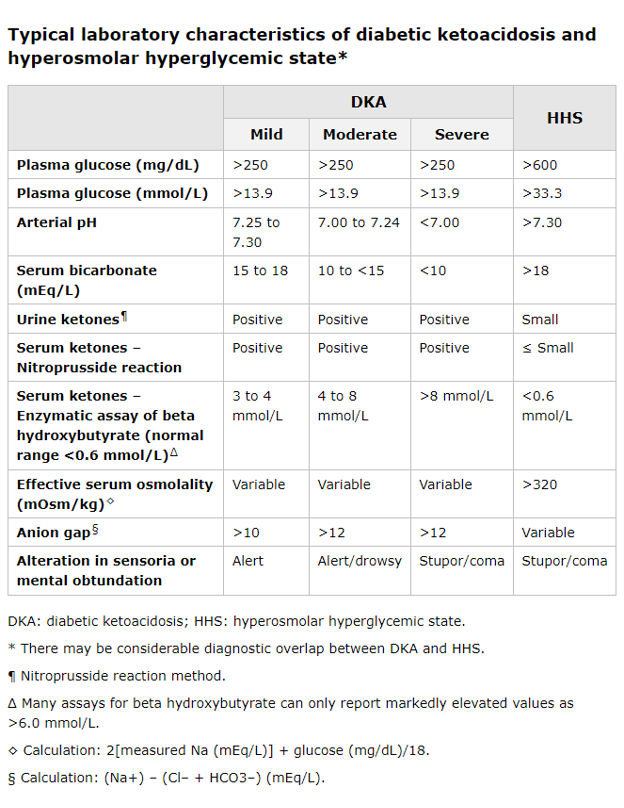
- Revise la glucosa sérica para confirmar la hiperglucemia.
- Verifique bicarbonato sérico, brecha aniónica, electrolitos y función renal.
- Compruebe la presencia de cetonas.
- Cetonas en orina: Los ensayos estándar con tira reactiva de orina detectan acetato, pero no beta-hidroxibutirato.
- Beta-hidroxibutirato sérico.
- Verifique el pH del análisis de gases en sangre.
- Estudio diagnóstico para evaluar la causa subyacente: HbA1c, ECG (Descartar arritmias), panel infeccioso.
- La CAD es el diagnóstico en pacientes con diabetes tipo 1 que tienen hiperglucemia, cetonuria y acidosis metabólica de brecha aniónica alta con disminución del bicarbonato.
Electrolitos y función renal
- Sodio: La hiponatremia es común tanto en la CAD como en el HHS, debido a la hiponatremia hipovolémica.
- Siempre verifique el sodio corregido para detectar hiperglucemia.
- Potasio en la CAD: normal o elevado (a pesar de un déficit corporal total).
- Los niveles de magnesio suelen ser bajos.
- Los niveles de fósforo pueden estar elevados a pesar de un déficit corporal total.
- El BUN y la creatinina a menudo están elevados.
- Para el cálculo de la brecha aniónica, utilice la concentración sérica de sodio medida en lugar de la concentración sérica de sodio corregida.
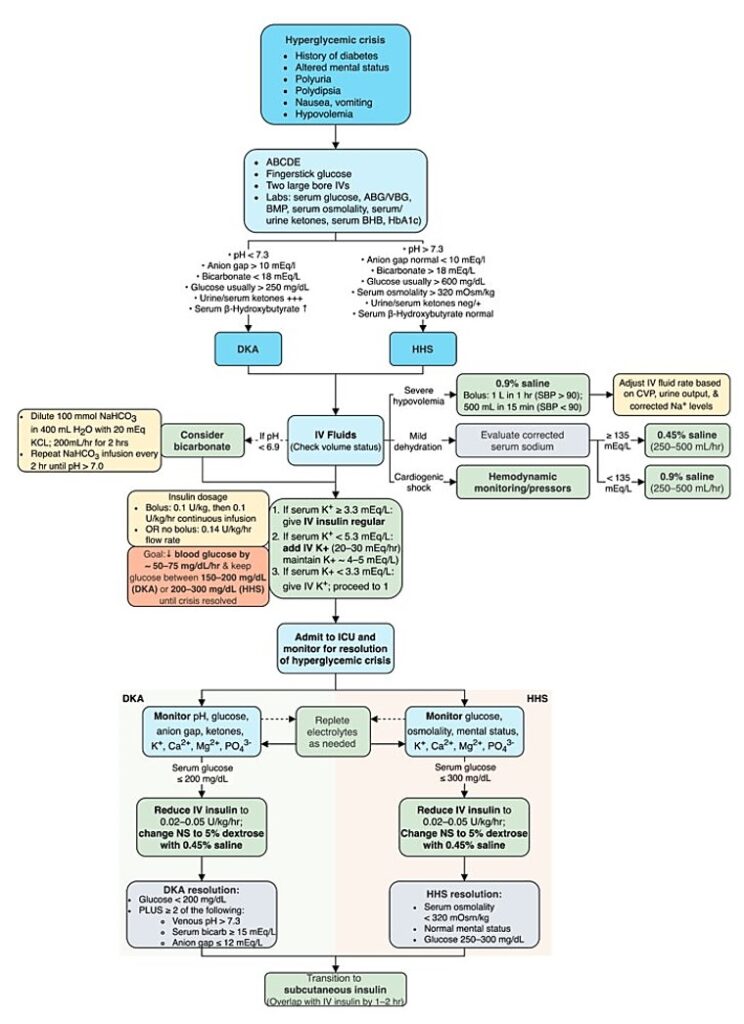
Tratamiento
- Rehidratación: inicialmente con solución salina isotónica (0,9% NaCl).
- Reposición de potasio: para un nivel de potasio < 5.3 mEq/L .
- Terapia con insulina: iniciar la insulina de acción corta una vez que el nivel de potasio esté > 3.3 mEq / L.
- Bicarbonato de sodio IV: solo para la acidosis metabólica refractaria grave.
- Identificar y tratar las causas precipitantes (por ejemplo, sepsis).
- El objetivo de la terapia es la resolución de la cetonemia, la acidosis (es decir, el cierre de la brecha aniónica) y la hiperglucemia.
Monitorización
- Signos vitales por hora, estado mental y estado de hidratación.
- Glucosa cada 1-2 horas hasta que la glucosa en sangre < 250 mg / dL y las lecturas de glucosa en sangre por hora sean estables durante al menos 3 horas; A continuación, disminuya la supervisión a cada 2-4 horas
- Osmolalidad sérica cada 1-4 horas
- Gasometría sanguínea y con electrolitos cada 2-4 horas
- El monitoreo del estado del volumen, la glucosa sérica, los electrolitos séricos y el estado ácido-base a intervalos regulares.
Líquidos y electrolitos
- Primera hora: solución salina isotónica (cloruro de sodio al 0,9%) a 15-20 mL/kg/hora (∼ 1000-1500 mL en bolo) a criterio del tratante.
- Siguientes 24-48 horas: Ajuste la tasa y composición del líquido IV de acuerdo a condición clínica: la producción de orina, la glucosa en sangre y los niveles corregidos de sodio.
Elegir solución salina (0.9 % o 0.45 %) en base a sodio sérico
- Sodio sérico ≥ 135 mmol/L: solución 0,45% NaCl
- Sodio sérico < 135 mmol/L: solución 0,9% NaCl
- Cambie a una solución que contenga dextrosa (por ejemplo, D5NS) cuando la glucosa caiga a ∼ 200 mg/dL (CAD) o 300 mg/dL (HHS).
- Controle cuidadosamente los signos de sobrecarga de líquidos durante la reanimación con líquidos, especialmente en pacientes con comorbilidades (p. ej., ICC, ERC).
Reposición de electrolitos
Potasio
- Los niveles de potasio deben ser ≥ 3.3 mEq/L antes de iniciar la terapia con insulina
- Si el nivel de potasio es < 3.3 mEq/L, el potasio debe reponerse y volver a revisarse antes de administrar cualquier insulina.
- Si el nivel de potasio es < 5.3 mEq/L, es probable que el paciente requiera potasio una vez que se inicie la terapia con insulina.
- Mantener el potasio sérico entre 4-5 mEq/L.
- Tenga mucho cuidado con la repleción de potasio en pacientes anúricos.
- Controle los niveles de potasio cada 2 horas mientras administra la infusión de insulina.
Estado ácido-base
- La acidosis generalmente se resuelve con líquidos y terapia con insulina y el uso de bicarbonato IV generalmente no es necesario
- Si el pH < 6.9 a pesar de la rehidratación intravenosa adecuada, administre bicarbonato de sodio IV.
Terapia con insulina
- La administración de insulina es esencial para detener la lipólisis y la cetoacidosis en pacientes con CAD.
- Bolo de insulina regular IV (0.1 U / kg en bolo), seguido de infusión intravenosa regular continua de insulina (0.1 U / kg / h), o infusión intravenosa de insulina regular sin bolo (0.14 U/kg/h).
- Se puede considerar el tratamiento con análogos de insulina subcutáneos de acción rápida para la CAD leve.
- El objetivo inicial es disminuir los niveles de glucosa en sangre en un 10% por hora (50-75 mg / dL / hora).
- Controle el nivel de glucosa cada hora y mida según sea necesario.
En pacientes que requieren infusión continua de insulina:
- Cambie los líquidos intravenosos a la infusión de D5NS o solución mixta cuando la glucosa sérica descienda a ∼ 200 mg/dL (CAD) o 300 mg/dL (HHS).
- Ajustar la insulina a un objetivo de glucosa sérica de 150-200 mg/dL (CAD) o 200-300 mg/dL (HHS).
Criterios para la transición a la insulina subcutánea
- Resolución de crisis hiperglucémicas
- Factor precipitante identificado y tratado
- Paciente que tolera la nutrición oral y come consistentemente
- Procedimiento para la transición a la insulina subcutánea
- Suspenda la infusión de dextrosa.
Dosis de insulina de acción prolongada.
- Los pacientes que ya se aplicaban insulina pueden reanudar su régimen normal.
- En pacientes sin tratamiento previo con insulina, iniciar la insulina subcutánea con una dosis diaria total de ∼ 0,6 unidades/kg/día.
- Continúe con la insulina intravenosa durante 1-2 horas después de iniciar la insulina subcutánea (Glargina, NPH), idealmente debería ser basal-bolo.
Complicaciones
- Edema cerebral
- Arritmias
- Insuficiencia cardíaca, insuficiencia respiratoria.
- Mucormicosis (especies de Mucor y Rhizopus)
- Hipoglucemia.
- Hipopotasemia.
Enlace interno
Endocrinología » Medical & Gabeents
Enlace externo
Volume 45 Issue Supplement_1 | Diabetes Care | American Diabetes Association (diabetesjournals.org)