Introducción
La diabetes tipo 2 es una enfermedad crónica del metabolismo de los hidratos de carbono asociada a un déficit en la secreción de la insulina, junto con resistencia periférica a la misma. La resistencia periférica a la acción de la insulina y una secreción compensatoria deficiente de esta hormona hacen que la glucosa permanezca elevada en la sangre durante periodos prolongados. Como consecuencia, existe un fracaso en la captación de glucosa por parte de los tejidos periféricos dependientes de insulina (músculo, hígado y tejido adiposo) que explica la pobre utilización de energía a partir de los carbohidratos. Tales alteraciones explican la debilidad y la polifagia.
El hígado es particularmente sensible a la deficiencia relativa o absoluta de insulina; responde a tal carencia con aumento en la producción de glucosa vía glucogenólisis y gluconeogénesis. Esto eleva aún más la concentración de glucosa en sangre, pues de igual forma no puede ser internalizada en su totalidad hacia la célula. La gluconeogénesis se da, principalmente, a partir de aminoácidos musculares, lactato y glicerol; por consiguiente, la degradación proteica deriva en consunción y pérdida de peso.
Toda vez que se rebase el umbral de absorción renal (180 mg/dL) la glucosa aparece en la orina, lo que arrastra por ósmosis grandes cantidades de agua. El resultado es poliuria que eventualmente activa el centro hipotalámico de la sed (polidipsia).
Manifestaciones clínicas
La enfermedad suele pasar desapercibida durante un largo periodo de tiempo (se estima que una de cada cuatro personas ignora que la tiene). Por ello, se sugiere la detección cada tres años en sujetos mayores de 35 años y en aquellos con algún factor de riesgo (familiar de primer grado con diabetes, antecedente de diabetes gestacional, síndrome de ovario poliquístico, sobrepeso, obesidad, hipertensión, dislipidemia u otro componente del síndrome metabólico).
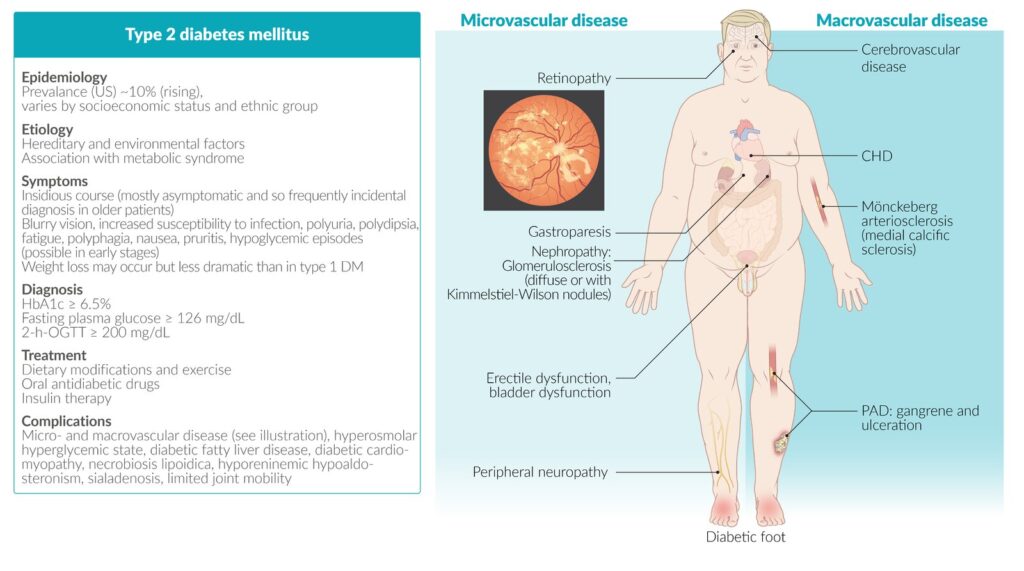
La diabetes manifiesta se caracteriza por poliuria, polidipsia, polifagia y pérdida de peso. Esta presentación es más frecuente en pacientes con diabetes tipo 1, quienes, por cierto, debutan con la enfermedad de una forma más o menos súbita. En algunas ocasiones los pacientes acuden por nicturia aislada, balanitis o con prurito vulvar por hongos. En otros predominan las lesiones dérmicas (dermopatía diabética), la cicatrización alterada o una franca disfunción eréctil.
Diagnóstico
Es necesario confirmar la presencia de hiperglucemia, sea esta sintomática o no. Para ello se utilizan uno o más de los siguientes criterios:
- Glucemia plasmática en ayunas igual o superior a 126 mg/dL
- Hemoglobina glucosilada (HbA1c) igual o superior a 6.5%
- Glucemia casual igual o superior a 200 mg/dL en presencia de síntomas relacionados a diabetes manifiesta.
- Curva de glucemia superior a 200 mg/dL (medida a las 2 h de una carga de 75 g de glucosa oral).
Los criterios arriba descritos deben repetirse o confirmarse en un día diferente, pues una sola medición anormal no basta para hacer el diagnóstico. Existe un subgrupo de individuos que es posible identificar como “prediabéticos” con base en su tolerancia anormal a la glucosa (glucosa en ayuno entre 100 a 125 mg/dL o HbA1c entre 5.7 a 6.4%). Del 10% al 70% de estos pacientes evolucionará hacia una diabetes clínica en los 10 años siguientes (ellos precisan de orientación dietética y ejercicio para evitar la progresión).
El paciente catalogado como diabético requiere la realización de una historia clínica y una exploración física completas. Es necesario determinar si ya existen complicaciones o anormalidades en órganos sensibles a la hiperglucemia sostenida:
Riñón
Determinación de creatinina sérica para calcular de la tasa de filtración glomerular estimada (TFGe) Búsqueda de albuminuria (> 30 mg/g de creatinuria) y albuminuria clínica (≥ 300 mg/g de creatinuria) de manera anual y cada 3-6 meses en positivos.
Corazón
- ECG para detectar onda Q patológica (de al menos 0.04 s de duración y de un tercio del complejo QRS)
- Perfil de lípidos para el cálculo del riesgo cardiovascular.
Ojo
- Valoración oftalmológica (inmediatamente después del diagnóstico).
Vascular y neuropático
Exploración anual de las extremidades inferiores (piel, uñas, temperatura, pulsos tibial posterior, poplíteo y femoral).
Pruebas de sensibilidad táctil con monofilamento y vibratoria con diapasón de 128 Hz.
Tratamiento
La meta principal del manejo en pacientes con diabetes tipo 2 es disminuir la morbimortalidad atribuible a esta enfermedad. Para ello se persigue la normalización o por lo menos la atenuación de la hiperglucemia sostenida. Los parámetros de control glucémico son los siguientes:
- Glucemia plasmática en ayunas inferior a 130 mg/dL
- HbA1c inferior a 7%
- Glucemia postprandial inferior a 180 mg/dL (medida 2 h después del primer bocado)
Con relación a estos parámetros, es importante recalcar dos cosas.
- La primera es que debe evitarse a toda costa la hipoglucemia (< 70 mg/dL). Si bien la hiperglucemia es nociva, su mayor daño es a largo plazo en órganos diana. Ahora bien, el daño secundario a la hipoglucemia es agudo y muchas veces genera secuelas irreversibles, especialmente a nivel de sistema nervioso central.
- Lo segundo a recalcar está en relación con el primer punto, pues las metas de glucemia deben ajustarse con base a las características del paciente y los periodos de hipoglucemia. La meta de HbA1c puede ser tan alta como de 8% en pacientes ancianos con pobre expectativa de vida y en aquellos con daño a órganos diana en grado avanzado.
Medidas generales
La educación y el auto cuidado del paciente son críticos para un manejo exitoso en pacientes con diabetes tipo 2. Los cambios al estilo de vida incluyen la dieta individualizada (mediterránea o tipo DASH), el control del peso (meta inicial de pérdida de peso de al menos 10% del peso corporal), el cese del hábito tabáquico y el ejercicio aeróbico (actividad física de moderada intensidad por lo menos 150 min/semana).
Deberán prescribirse estatinas en dosis moderadas (atorvastatina 20 mg) en diabéticos de 40 a 75 años sin enfermedad cardiovascular, para una meta de c-LDL < 70 mg/dL, y en dosis altas (atorvastatina 40-80 mg) en diabéticos con enfermedad cardiovascular para una meta de c-LDL < 55 mg/dL.
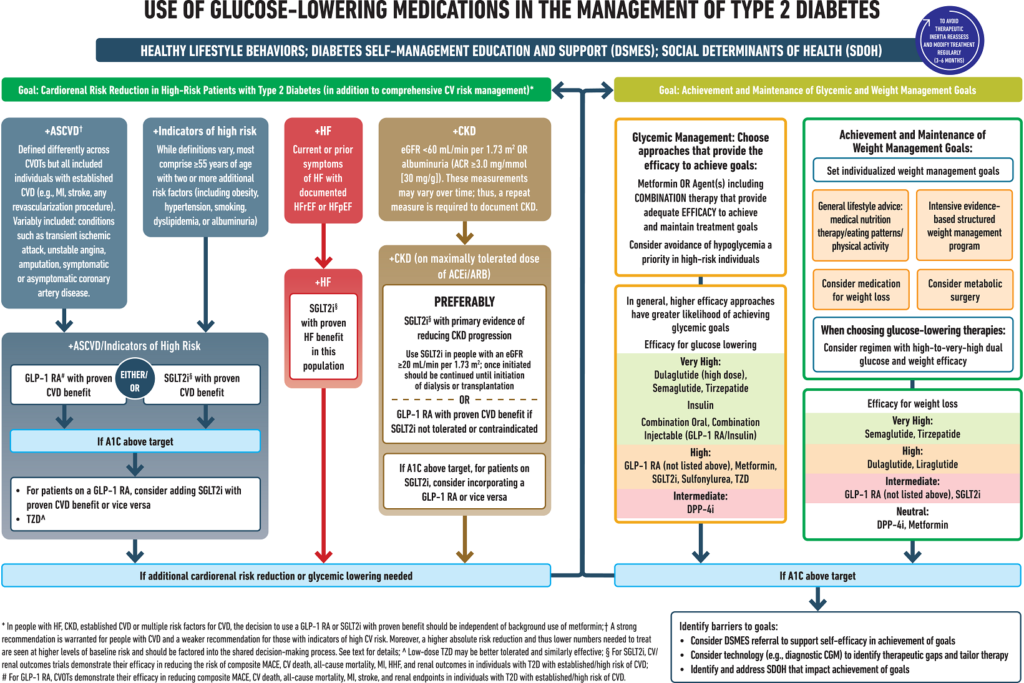
Tratamiento farmacológico
En los pacientes con diabetes tipo 2 recién diagnosticada, la elección del tratamiento dependerá de los niveles de HbA1c:
- HbA1c < 8% (o glucosa en ayuno < 200 mg/dL): Monoterapia con metformina.
- HbA1c 8-10% (o glucosa en ayuno de 200-250 mg/dL): Terapia combinada desde el inicio con metformina y otro antidiabético oral (ADO).
- HbA1c > 10% (o glucosa en ayuno > 250 mg/dL): Metformina + insulina basal.
Monoterapia con metformina
La metformina es segura, eficaz, barata y se asocia a reducción del peso y del riesgo de eventos cardiovasculares. Sus principales efectos adversos son de tipo gastrointestinal (diarrea, náusea y malestar estomacal), por lo que deberá administrarse en dosis ascendentes y haciendo coincidir la toma de la medicación con las comidas con la finalidad de mejorar la tolerancia (dosis de inicio de 850 mg/día y dosis máxima de 2550 mg/día).
Otro efecto adverso para vigilar, de manera anual, es la deficiencia de vitamina B12. Está contraindicada en pacientes con filtrado glomerular < 30 mL/min. Si la monoterapia con metformina (en dosis máximas) no alcanza la meta de HbA1c en un periodo de tres meses, se debe adicionar un segundo ADO.
Terapia combinada
La elección de la terapia combinada varía según el escenario clínico del paciente:
- Obesidad, insuficiencia cardiaca o enfermedad cardiovascular: MTF + iSGLT-2 (p. ej., empaglifozina/metformina 5 mg/850 mg 1 tableta con el desayuno y 1 tableta con la cena). o MTF + aGLP-1 (liraglutida subcutánea 0.6 mg/día primer semana; después, 1.2 mg/día y máximo 1.8 mg/día).
- Enfermedad renal crónica (ERC): Tasa de filtración glomerular ≥ 20 ml/min: MTF + iSGLT-2. Tasa de filtración glomerular < 20 ml/min o diálisis: insulina basal + iDPP4 (linagliptina 5 mg/día).
- Edad > 65 años o alto riesgo de hipoglucemia: MTF + iDPP4 (sitagliptina/metformina 50 mg/850 mg 1 tableta con el desayuno y 1 tableta con la cena). o MTF + iSGLT-2.
- Bajo nivel adquisitivo: Glimepirida + metformina 2 mg/850 mg (1 tableta con cada alimento).
La combinación de MTF y un iSGLT-2 parece ser la combinación más versátil. No obstante, y debido a su mecanismo de acción, existe riesgo de padecer infecciones genitourinarias, depleción de volumen, cetoacidosis diabética y gangrena de Fournier con su uso (no se recomienda en pacientes con TFG < 20 mL/min).
Seguimiento
Se debe realizar una evaluación cada 3 meses hasta alcanzar la meta de HbA1c; después, una vez alcanzada la meta, el control será cada 6 meses.
Combinación de metformina e insulina basal
La administración temprana y transitoria de insulina basal (NPH, glargina, detemir o degludec) debe considerarse en pacientes clínicamente inestables (pérdida rápida o severa de peso, síntomas de descompensación persistente, cetosis/cetonuria y ante hiperglucemia extrema [HbA1c >10% o glucemia en ayuno > 250 mg/dL]).
La dosis inicial es de 10 unidades (o 0.1-0.2 unidades/kg/día) por vía subcutánea a las 22:00 (para controlar la hiperglucemia generada por la producción hepática nocturna), y deberá titularse de acuerdo con la cifra de glucemia de ayuno.
Si la glucosa no está en los rangos deseados al día tres de la terapia, la dosis de la insulina basal se aumenta a razón de 2 unidades cuando la glucosa en ayuno está relativamente cerca de la meta (130 a 180 mg/dL). Ahora bien, si la glucosa está muy por encima de los rangos (> 180 mg/dL) se debe aumentar la insulina basal a razón de 4 unidades con ajustes similares cada tercer día. De presentar hipoglucemia la insulina basal se reduce en un 10% o 4 unidades (lo que evite en mayor grado dicho evento adverso).
Cirugía bariátrica
Es de elección en pacientes con DMT2 e IMC ≥ 40 kg/m2, ya que asocia a una alta frecuencia de remisión de la enfermedad.
Referencia
Nuha A. ElSayed, Grazia Aleppo; on behalf of the American Diabetes Association, 9. Pharmacologic Approaches to Glycemic Treatment: Standards of Care in Diabetes—2023. Diabetes Care 1 January 2023; 46 (Supplement_1): S140–S157. https://doi.org/10.2337/dc23-S009
Nauck MA, Wefers J, Meier JJ. Treatment of type 2 diabetes: challenges, hopes, and anticipated successes. Lancet Diabetes Endocrinol. 2021 Aug;9(8):525-544. doi: 10.1016/S2213-8587(21)00113-3. Epub 2021 Jun 25. PMID: 34181914.