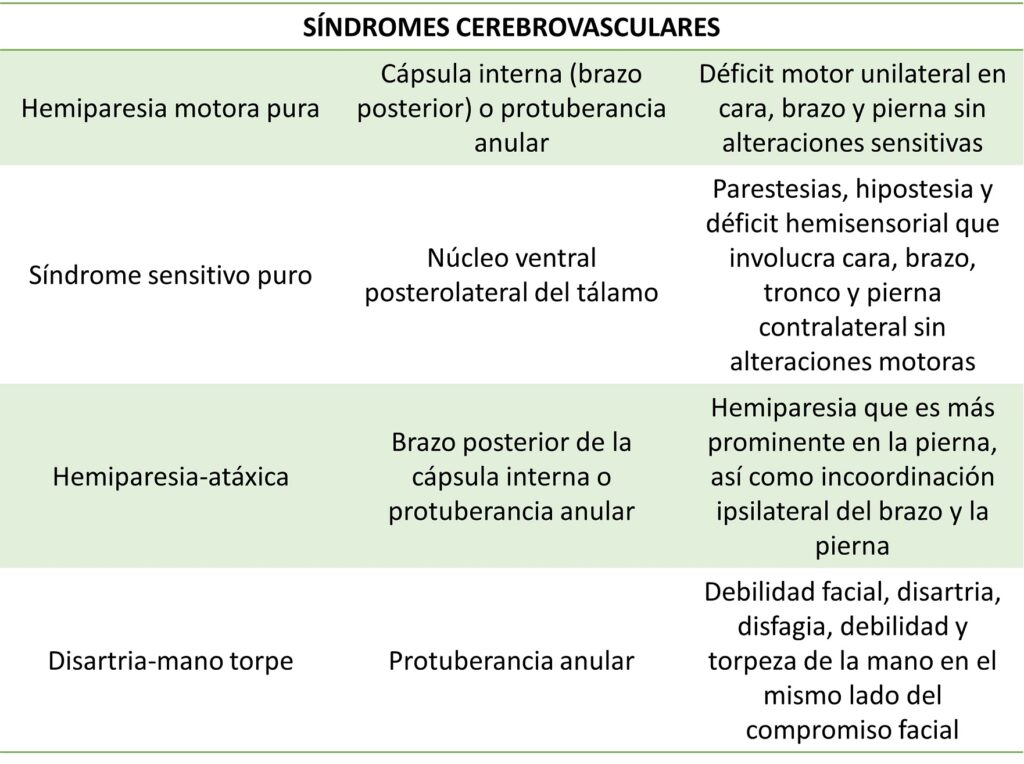
El infarto cerebral es secundario a un déficit del aporte circulatorio de tipo focal, como consecuencia de un fenómeno aterotrombótico, cardioembólico o hemodinámico.
El infarto aterotrombótico puede ser de gran vaso o de pequeño vaso, siendo los factores de riesgo más importantes la hipertensión arterial, el tabaquismo, la obesidad y la diabetes mellitus.
El infarto cardioembólico se encuentra asociado a fibrilación auricular, embolismo paradójico (persistencia de un foramen oval permeable), infarto agudo de miocardio previo, embolismo séptico (endocarditis) o mixoma auricular.
El infarto hemodinámico sucede tras la reducción abrupta del gasto cardiaco (hipotensión arterial).
En pacientes jóvenes puede ocurrir un infarto cerebral por alguna otra etiología, entre las que destacan la disección arterial, el síndrome antifosfolipídico, la displasia fibromuscular y el consumo de cocaína o anfetaminas.
Clínica
El infarto cerebral se caracteriza por síntomas neurológicos focales de inicio súbito, los cuales varían según el territorio arterial afectado. La mayoría de los pacientes manifiesta alteraciones en la fuerza muscular en grado variable (hemiparesia, paresia facial) o deterioro súbito del habla (afasia, disartria).
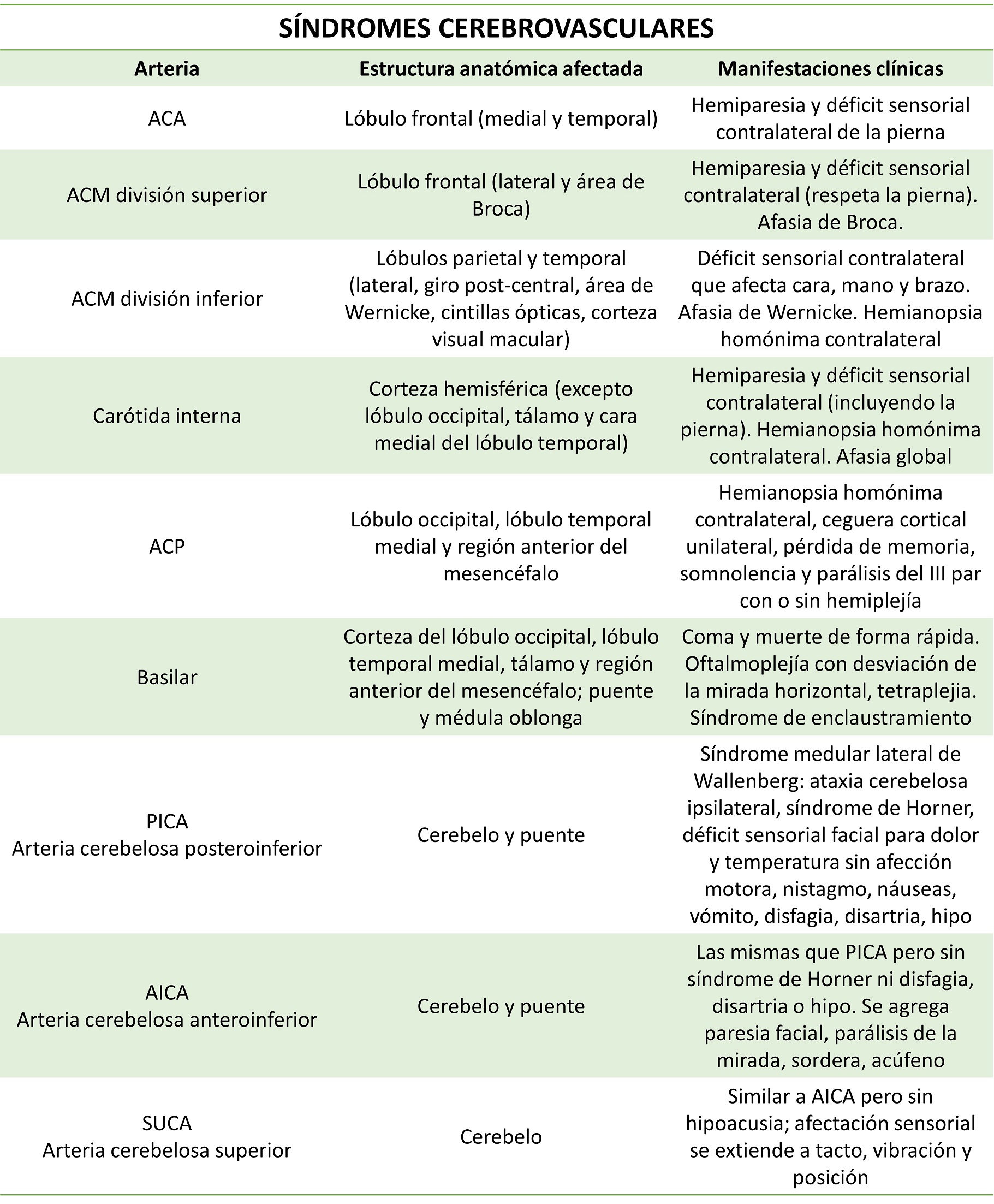
La circulación cerebral se divide en anterior y posterior, unidas mediante una estructura conocida como polígono de Willis.
La circulación anterior depende de las arterias carótidas e incluye la arteria oftálmica, la arterial cerebral anterior (ACA), la arterial cerebral media (ACM) y la arteria comunicante posterior. La circulación posterior depende del territorio vertebrobasilar y comprende las arterias cerebelosas, la arterial cerebral posterior (ACP) y diversas ramas perforantes.
El cerebelo está irrigado por tres pares de arterias: la arteria cerebelosa superior (SUCA), la arteria cerebelosa anteroinferior (AICA) y la arteria cerebelosa posteroinferior (PICA).
Diagnóstico
Es preciso descartar la hipoglucemia y determinar el tiempo de inicio de los síntomas (se toma a partir del último momento en que el paciente se encontraba bien). Si el paciente estaba dormido y despertó así, se toma a partir del último momento en que se encontraba despierto y asintomático.
El uso de la escala de la National Institutes of Health Stroke Scale (NIHSS) ayuda a evaluar el grado del déficit neurológico y el pronóstico temprano del enfermo.
La única manera fiable de diferenciar un infarto cerebral de una hemorragia es mediante una tomografía computarizada (TC) de cráneo, la cual debe hacerse de manera inmediata (en un periodo ≤ 20 min del arribo del enfermo). Una vez descartada la hemorragia será preciso evaluar el parénquima cerebral en busca de cambios tempranos por isquemia.
En las primeras tres horas ya pueden verse signos precoces de infarto cerebral en hasta un 75% de los casos (pérdida de la diferenciación de la sustancia gris y la blanca, oscurecimiento del núcleo lenticular, borramiento de surcos, pérdida del ribete insular o signo de la arteria cerebral media hiperdensa). De forma tardía, se aprecia una franca lesión focal hipodensa.
En la TC se evalúa la puntuación ASPECTS, que divide el territorio de la arteria cerebral media en 10 regiones dividas en un corte en los ganglios basales y otro a nivel de los ventrículos laterales.
La IRM de cráneo por perfusión permite distinguir el núcleo del infarto de la penumbra isquémica, lo cual es útil para la evaluación de beneficio de terapia endovascular. Existen protocolos con resonancia magnética (RM) para realizar trombectomía mecánica en pacientes que cuenten con evolución entre 6 a 24 h, que incluyen secuencias con poco tiempo de adquisición: difusión ponderada (diffusion weighted images o DWI), T2 con recuperación de inversión atenuada de fluido (Fluid-attenuated inversion recovery o FLAIR) y secuencia de perfusión ponderada (PWI). Estas técnicas permiten distinguir el núcleo del infarto de la penumbra isquémica.
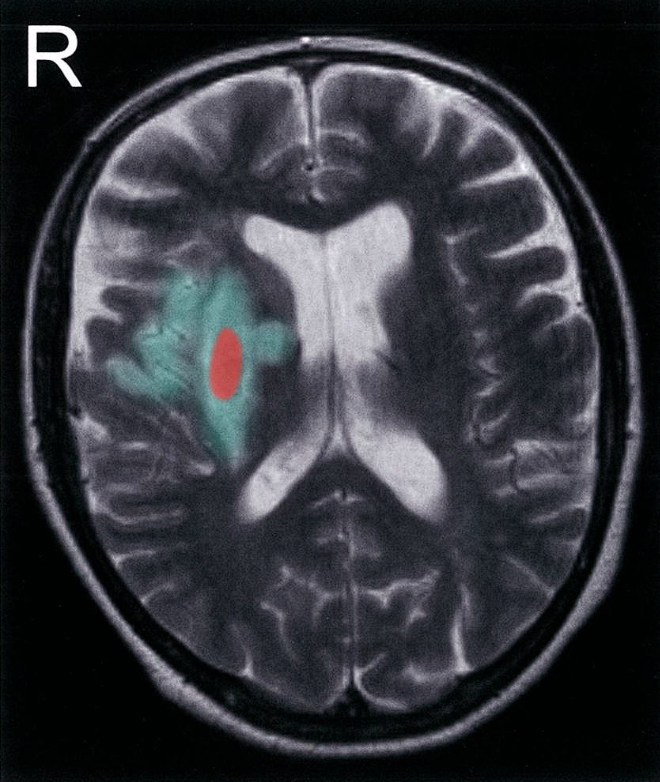
Resonancia magnética (ponderada en T2; plano axial)
El núcleo lentiforme, la corteza insular y la rodilla de la cápsula interna del hemisferio cerebral derecho son hiperintensos (superposición verde), con un área hipointensa central dentro del núcleo lentiforme (superposición roja). Los hallazgos son compatibles con un infarto de la arteria cerebral media derecha con transformación hemorrágica
La angiografía-TC (de cráneo y troncos supraaórticos) permite evaluar la anatomía arterial intracraneal y extracraneal, siendo su principal utilidad el determinar el subtipo de infarto. La presencia de infarto único en área cortical, infarto en múltiples territorios e infartos múltiples en un solo territorio sugiere origen cardioembólico (a menos que exista una estenosis arterial proximal ipsilateral ≥ 50%). El infarto lacunar (en el territorio de arterias perforantes) es aquel cuyo diámetro en estudios de imagen es ≤ 1.5 cm.
El abordaje subsecuente (ecocardiografía, ECG, Holter) se realizará para confirmar el origen cardioembólico.
Tratamiento
Los mejores resultados clínicos se logran en los pacientes que son tratados más rápidamente, lo cual refuerza el paradigma de “tiempo es cerebro”.
El manejo específico del infarto cerebral es la fibrinólisis con rt-PA (alteplasa). No obstante, esta intervención ofrece su máximo beneficio en las primeras 3 h del inicio de los síntomas (este tiempo podría extenderse hasta 4 h y 30 min).
Para realizar la fibrinólisis es necesario que el paciente tenga una tensión arterial < 185/110 mmHg, no exista hemorragia en la TC y no tenga ninguna contraindicación (hemorragia activa, cirugía mayor o traumatismo severo en los 14 días previos, diátesis hemorrágica, etc.). La dosis de rt-PA es de 0.9 mg/kg intravenoso (máximo 90 mg), con 10% de la dosis total en bolo y el resto en infusión para 60 min. No se debe usar ácido acetilsalicílico hasta 24 h después de la infusión.
Aquellos pacientes que sean evaluados fuera de ventana terapéutica deben recibir manejo encaminado a prevenir la lesión secundaria tras el infarto (por hipoperfusión e hipoxia). Incluye la oxigenoterapia para los pacientes con hipoxia, hidratación por vía intravenosa con solución salina a 0.9% las primeras 24 a 72 h, prevención y control de la fiebre con paracetamol y tratamiento de la hiperglucemia (> 180 mg/dL).
En las primeras horas, no es recomendable hidratar al paciente por vía oral, pues existe el riesgo de broncoaspiración si no se verifica formalmente la deglución. Los antihipertensivos por vía intravenosa solo están indicados en la hipertensión extrema (tensión arterial sistólica superior a 220 mm Hg, tensión arterial diastólica superior a 120 mm Hg, o ambas) o cuando exista daño a órgano blanco extracraneal concomitante (infarto agudo de miocardio, disección aórtica, edema pulmonar, etc.). La presión arterial debe mantenerse moderadamente alta, pues una reducción excesiva puede incrementar el daño isquémico. En los pacientes con hipertensión crónica se puede valorar el inicio de antihipertensivos por vía oral después de 24 h del evento si el paciente está neurológicamente estable.
Trombectomía mecánica
Las guías sugieren la trombectomía mecánica dentro de las primeras 6 h del inicio de los síntomas en pacientes con oclusión de gran vaso y neuroimagen con evidencia de penumbra isquémica (mediante perfusión cerebral por TC o RM en secuencia DWI). El lapso de 6 h podría extenderse hasta 24 h después del evento isquémico en pacientes debidamente seleccionados (criterios DAWN y DEFUSE-3).
Otras medidas
El infarto cerebral se asocia con un aumento de la incidencia de trombosis venosa profunda; por ello, es recomendable el uso de compresión neumática intermitente. En aquellos pacientes en los que la causa sea aterotrombótica, debe recomendarse antiagregación con ácido acetilsalicílico (100 a 300 mg/día) o clopidogrel (75 mg/día) con la finalidad de evitar las recurrencias (profilaxis secundaria). El inicio de los antiplaquetarios debe retrasarse al menos 24 h en pacientes que reciban fibrinólisis. Las estatinas (atorvastatina en dosis de 80 mg/día) están recomendadas después de un presunto infarto aterotrombótico, sin importar el nivel de colesterol del paciente (objetivo de LDL < 70 mg/dL).
El tratamiento del infarto asociado a estenosis carotídea entre el 70 y el 99% incluye el tratamiento quirúrgico mediante endarterectomía o angioplastia y la colocación de stent.
Los anticoagulantes reducen el riesgo de recurrencias tras un evento cardioembólico. Aquellos pacientes estables neurológicamente con un infarto cerebral pequeño (≤ 1.5 cm) pueden iniciar la anticoagulación oral después de 48 h del evento. En presencia de un infarto de mayor tamaño (1.6 a 3 cm) los anticoagulantes se iniciarán después de 4 a 5 días. Ante un infarto extenso (≥ 3 cm), o con transformación hemorragia, se debe iniciar la terapéutica anticoagulante hasta después de 7 a 10 días (previa toma de TC de control).
En aquellos pacientes en los que se encuentre la presencia de un foramen oval permeable (especialmente si este es de gran tamaño o asocia un aneurisma del septo interauricular) deberá considerarse el cierre percutáneo del mismo. Finalmente, deberá considerarse la valoración neuroquirúrgica en pacientes con infarto cerebeloso > 3 cm y en el denominado infarto isquémico maligno (que involucra > 50% del territorio de la ACM).
Ataque isquémico transitorio
El ataque isquémico transitorio (AIT) es un déficit neurológico focal de etiología isquémica que se autolimita en menos de 24 h (habitualmente en < 1 h).
El AIT puede ser hospitalizado o atendido de manera ambulatoria en clínicas de AIT en función del riesgo de recurrencia estimado a partir de escalas clínicas de riesgo (escala ABCD2); en caso de que el paciente requiera internamiento, deberá realizarse RM en secuencia DWI. Pacientes con AIT y escala ABCD2 ≥ 4 puntos y pacientes con infarto cerebral menor (NIHSS ≤ 3) deben recibir doble esquema antiplaquetario durante 21 días (ácido acetilsalicílico en bolo de 300 mg, seguido de 75-100 mg/día y clopidogrel en bolo de 300 mg, seguido de 75 mg/día), para continuar con uno solo de ellos durante un periodo mínimo de 90 días.
Fuente
Choreño-Parra JA, Carnalla-Cortés M, Guadarrama-Ortíz P. Enfermedad vascular cerebral isquémica: revisión extensa de la bibliografía para el médico de primer contacto. Med Int Mex. 2019;35(1):61-79.
https://www.medigraphic.com/pdfs/medintmex/mim-2019/mim191h.pdf
William J. Powers, M.D Acute Ischemic Stroke.
N Engl J Med 2020; 383:252-260
DOI: 10.1056/NEJMcp1917030
Campbell BCV, Khatri P. Stroke. Lancet. 2020 Jul 11;396(10244):129-142. doi: 10.1016/S0140-6736(20)31179-X. PMID: 32653056.
Mendelson SJ, Prabhakaran S. Diagnosis and Management of Transient Ischemic Attack and Acute Ischemic Stroke: A Review. JAMA. 2021 Mar 16;325(11):1088-1098. doi: 10.1001/jama.2020.26867. PMID: 33724327.
Enlace interno




