La depresión mayor, también conocida como trastorno depresivo mayor (TDM), es una condición de salud mental grave que afecta a millones de personas en todo el mundo. Se caracteriza por un estado de ánimo persistentemente bajo y una pérdida de interés en actividades cotidianas, que puede durar semanas, meses o incluso años si no se trata. Para los médicos, la detección, diagnóstico y manejo adecuado de este trastorno es esencial, ya que puede tener consecuencias devastadoras para la salud física, emocional y social del paciente.
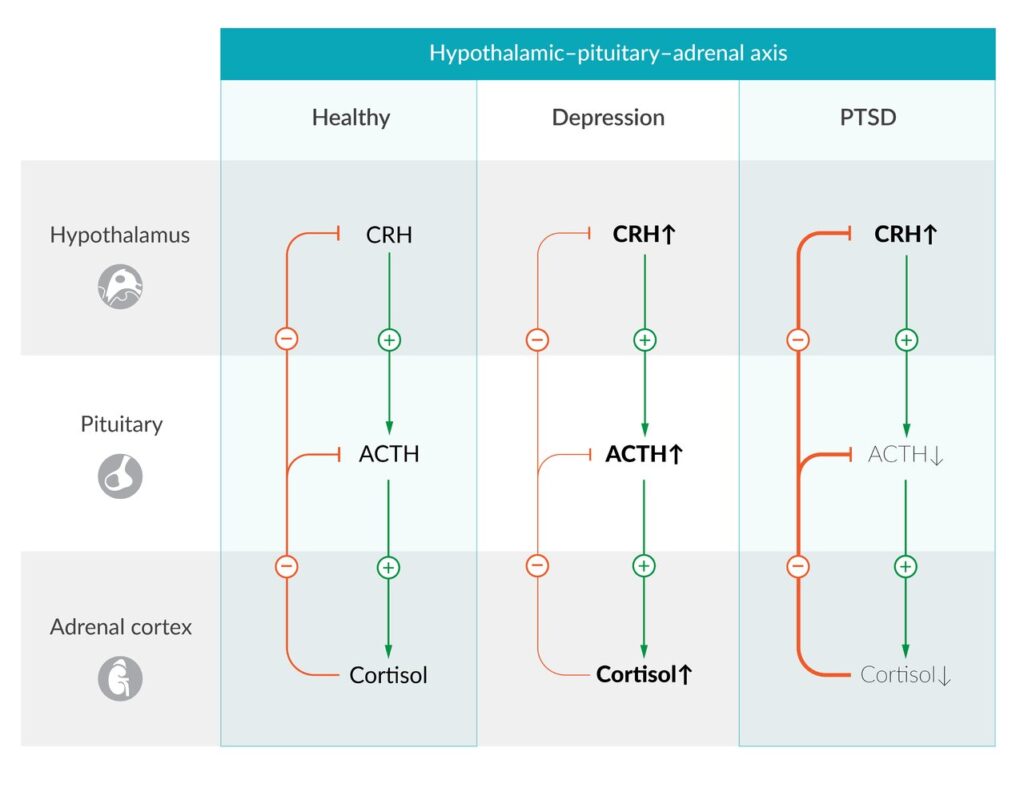
Eje hipotálamo-hipófisis-suprarrenal (HPA) en el estado fisiológico, en la depresión mayor y en el trastorno de estrés postraumático (TEPT).
Izquierda: Fisiológicamente, la liberación de cortisol se reduce a través de un mecanismo de retroalimentación negativa.
Centro: En pacientes con depresión mayor, el eje HPA suele ser hiperactivo, con niveles elevados de cortisol a una sensibilidad de retroalimentación reducida. Un posible mecanismo subyacente es una disminución de la función o el número de receptores de glucocorticoides.
Derecha: En pacientes con trastorno de estrés postraumático, los niveles de cortisol se reducen, a pesar de los niveles constantemente elevados de CRH. El aumento persistente de la estimulación de CRH en la glándula pituitaria conduce a una regulación a la baja de los receptores de CRH y, por lo tanto, a una reducción de la producción de ACTH y la liberación de cortisol. Además, el aumento de la sensibilidad de la retroalimentación conduce a una disminución de la producción de ACTH. A diferencia de la depresión, la función o el número de receptores de glucocorticoides está aumentada.
Epidemiología
La depresión mayor es una de las principales causas de discapacidad a nivel mundial. Según la Organización Mundial de la Salud (OMS), se estima que más de 300 millones de personas sufren de depresión. Afecta a personas de todas las edades, aunque su prevalencia es mayor entre los 18 y 45 años, con una mayor incidencia en mujeres. Las tasas de comorbilidad con otras condiciones, como la ansiedad, el abuso de sustancias y enfermedades crónicas (diabetes, enfermedades cardiovasculares), son extremadamente altas, lo que añade complejidad al tratamiento.
Factores de Riesgo
Diversos factores aumentan la probabilidad de desarrollar depresión mayor:
- Factores genéticos: Hay una fuerte predisposición genética; aquellos con un familiar de primer grado con TDM tienen un riesgo 2-3 veces mayor de desarrollarla.
- Factores biológicos: Se han identificado anomalías en los sistemas serotoninérgico, dopaminérgico y noradrenérgico. Además, la hiperactividad del eje hipotalámico-pituitario-adrenal (HPA), que regula la respuesta al estrés, también juega un papel importante.
- Eventos estresantes: Experiencias traumáticas, pérdidas significativas, el abuso en la infancia y el estrés prolongado pueden desencadenar episodios depresivos.
- Factores psicosociales: Desempleo, bajo nivel socioeconómico, falta de apoyo social y enfermedades crónicas pueden contribuir al desarrollo de la depresión.
Fisiopatología
La fisiopatología exacta de la depresión mayor aún no está completamente comprendida, pero estudios recientes sugieren una compleja interacción entre factores biológicos, psicológicos y sociales. Algunos de los mecanismos propuestos incluyen:
- Desequilibrio en neurotransmisores: Se cree que los déficits en los niveles de serotonina, dopamina y noradrenalina contribuyen a los síntomas de la depresión. Los fármacos que regulan estos neurotransmisores, como los ISRS, han mostrado ser efectivos.
- Neuroplasticidad y neurogénesis: Investigaciones recientes han destacado el papel de la reducción de la plasticidad neuronal y la neurogénesis en áreas cerebrales clave como el hipocampo.
- Inflamación: Algunos estudios han señalado que los marcadores inflamatorios (p. ej., la proteína C-reactiva) están elevados en personas con depresión, lo que sugiere un componente inflamatorio en la patogénesis del TDM.
Diagnóstico Clínico
Criterios del DSM-5
El diagnóstico de depresión mayor, según el DSM-5, requiere la presencia de al menos cinco síntomas durante un período de al menos dos semanas, con al menos uno de los síntomas siendo un estado de ánimo deprimido o la pérdida de interés o placer en casi todas las actividades. Los síntomas son los siguientes:
- Estado de ánimo deprimido la mayor parte del día, casi todos los días.
- Pérdida significativa de interés o placer en todas o casi todas las actividades.
- Pérdida o ganancia significativa de peso, o cambios en el apetito.
- Insomnio o hipersomnia casi todos los días.
- Agitación o retraso psicomotor observable por otros.
- Fatiga o pérdida de energía casi todos los días.
- Sentimientos de inutilidad o culpa excesiva o inapropiada.
- Disminución de la capacidad para pensar, concentrarse o tomar decisiones.
- Pensamientos recurrentes de muerte, ideación suicida recurrente o intentos de suicidio.
Calculadora de Depresión Mayor (DSM-5)
Diagnóstico Diferencial
La depresión mayor puede confundirse con otras condiciones psiquiátricas y médicas. Es esencial realizar un diagnóstico diferencial exhaustivo para excluir:
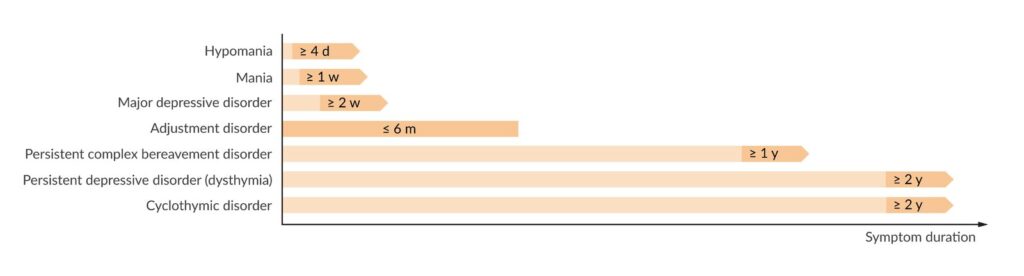
- Trastornos bipolares: Los episodios maníacos o hipomaníacos pueden estar precedidos por episodios depresivos, lo que hace que el diagnóstico sea complicado.
- Trastorno de ansiedad generalizada (TAG): A menudo coexiste con la depresión mayor, pero se distingue por los síntomas predominantes de ansiedad.
- Trastornos por consumo de sustancias: El uso de drogas y alcohol puede enmascarar o exacerbar los síntomas depresivos.
- Condiciones médicas subyacentes: Hipotiroidismo, deficiencia de vitamina B12, y otros trastornos endocrinos o neurológicos pueden simular una depresión.
Herramientas de Evaluación
Existen varias escalas validadas para evaluar la severidad de la depresión, como:
- Inventario de Depresión de Beck (BDI-II)ntario de Depresión de Beck (BDI)
- Escala de Depresión de Hamilton (HAM-D)
- Cuestionario de Salud del Paciente (PHQ-9)
Estas herramientas no sustituyen una evaluación clínica completa, pero pueden ayudar a cuantificar la severidad y monitorear la respuesta al tratamiento.
Abordaje Terapéutic
Tratamiento Farmacológico
El tratamiento farmacológico es una piedra angular en el manejo de la depresión mayor. Las opciones incluyen:
- Inhibidores selectivos de la recaptación de serotonina (ISRS): Son los más utilizados debido a su perfil de seguridad y efectividad. Incluyen fluoxetina, sertralina, citalopram y escitalopram.
- Inhibidores de la recaptación de serotonina y noradrenalina (IRSN): Venlafaxina, duloxetina y desvenlafaxina se prescriben comúnmente cuando los ISRS no resultan efectivos.
- Antidepresivos tricíclicos (ATC): Aunque efectivos, tienen más efectos secundarios, como hipotensión ortostática, sedación y riesgo de sobredosis.
- Antidepresivos atípicos: Mirtazapina y bupropión ofrecen opciones para pacientes que no responden bien a otros tratamientos.
- Terapias avanzadas: Para los casos de depresión resistente al tratamiento, se pueden considerar terapia electroconvulsiva (TEC), estimulación magnética transcraneal (EMT) y, en algunos casos, el uso de ketamina o esketamina intranasal.
Psicoterapia
La psicoterapia es un componente clave, especialmente cuando se combina con el tratamiento farmacológico. Las intervenciones incluyen:
- Terapia cognitivo-conductual (TCC): Es la más estudiada y eficaz, ayudando a los pacientes a identificar y modificar patrones de pensamiento negativos.
- Terapia interpersonal: Se enfoca en mejorar las relaciones interpersonales y resolver conflictos que pueden contribuir a la depresión.
- Terapia psicodinámica: Se centra en las experiencias de la infancia y el inconsciente, aunque es menos utilizada en el manejo agudo.
Enfoque Integral
El manejo efectivo de la depresión mayor va más allá de la farmacoterapia y psicoterapia, e incluye:
- Educación del paciente: Informar al paciente sobre la naturaleza de la enfermedad, los tiempos de respuesta al tratamiento y la importancia de la adherencia terapéutica es crucial.
- Manejo de comorbilidades: Condiciones crónicas como diabetes, hipertensión y enfermedades cardíacas pueden agravar la depresión y viceversa, por lo que un manejo integrado es esencial.
- Estilo de vida: Fomentar una actividad física regular, una dieta equilibrada y buenos hábitos de sueño son componentes importantes del plan de tratamiento.
- Prevención del suicidio: Es crucial evaluar constantemente el riesgo suicida, especialmente en las primeras semanas del tratamiento o cuando hay un cambio en la medicación.
Seguimiento y Prevención de Recaídas
El tratamiento debe continuar durante un mínimo de 6 a 12 meses después de la remisión completa del episodio depresivo para evitar recaídas. En algunos pacientes, se recomienda un tratamiento de mantenimiento a largo plazo, especialmente si han tenido múltiples episodios depresivos o si presentan comorbilidades.
Consideraciones Especiales
- Depresión en Ancianos: Los síntomas pueden ser atípicos, presentando más quejas somáticas que emocionales. Además, la polifarmacia y las comorbilidades físicas aumentan el riesgo de interacciones medicamentosas.
- Depresión en Niños y Adolescentes: En estos grupos etarios, los síntomas pueden incluir irritabilidad y comportamiento desafiante en lugar de tristeza evidente. La terapia familiar puede ser beneficiosa.
Conclusión
El trastorno depresivo mayor es una condición compleja, pero tratable. Para los médicos, es esencial un enfoque integral que combine evaluación clínica, farmacoterapia, psicoterapia y apoyo psicosocial. Con una intervención adecuada y oportuna, la mayoría de los pacientes pueden experimentar una recuperación significativa y una mejora en su calidad de vida.
Fuentes y enlaces
Aquí te dejo algunas fuentes confiables y enlaces sobre el Inventario de Depresión de Beck (BDI) y la depresión mayor, que podrías utilizar en tu contenido para apoyar información clínica:
- Beck Depression Inventory (BDI) – Manual:
- Descripción del cuestionario, interpretación y puntuación.
- Manual del Inventario de Depresión de Beck (BDI)
- American Psychiatric Association (APA) – DSM-5:
- Sitio oficial de la APA donde se puede consultar información sobre el DSM-5 y los criterios de depresión mayor.
- American Psychiatric Association – DSM-5
- National Institute of Mental Health (NIMH):
- Información detallada sobre la depresión, recursos y estudios actuales sobre su diagnóstico y tratamiento.
- National Institute of Mental Health – Depression
- World Health Organization (WHO) – Depression:
- Datos globales sobre la prevalencia de la depresión, tratamiento y políticas de salud.
- WHO – Depression
- Mayo Clinic – Depression (major depressive disorder):
- Información médica sobre la depresión, síntomas, tratamiento y recursos para médicos y pacientes.
- Mayo Clinic – Major Depressive Disorder
- MedlinePlus – Depresión:
- Sitio de información médica confiable para profesionales y público general, gestionado por la Biblioteca Nacional de Medicina de los Estados Unidos.
- MedlinePlus – Depresión
- PubMed Central – Estudios sobre el Inventario de Depresión de Beck:
- Biblioteca de investigaciones científicas con artículos revisados por pares sobre el uso del BDI en la evaluación de la depresión.
- PubMed Central – Beck Depression Inventory
Estas fuentes te proporcionan una base sólida para obtener información válida y respaldada sobre el diagnóstico y tratamiento de la depresión.




